
Selon WikipediaN1 : La vitamine D est une vitamine liposoluble (soluble dans les graisses). C’est une hormone retrouvée dans l’alimentation et synthétisée dans l’organisme humain à partir d’un dérivé du cholestérol, sous l’action des rayonnements UVB de la lumière.
Elle gouverne plus de 200 gènes dans le corps humain, ce qui autorise à dire que son rôle est complexe. Son effet reconnu depuis plus d’un siècle concerne le mécanisme d’ossification : l’absorption du calcium et du phosphore par les intestins, ainsi que leur réabsorption par les reins.
La carence en vitamine D est une cause principale de porosité osseuse, de rachitisme chez les enfants, de caries dentaires ou d’ostéoporoseN2. Moins fréquent, un excès peut rendre les os fragiles comme du verre.
Sommaire
⇪ Importance

La plupart des « spécialistes » qui s’expriment dans les médias francophones se contentent de rappeler cette association entre une carence en vitamine D et l’ostéoporose, pour s’empresser de déclarer, sur cette unique base, que la supplémentation serait le plus souvent inutile, voire dangereuse… Toutefois, de nombreuses corrélations ont été observées entre les taux sanguins de vitamine D et les risques de certaines maladies.
Les liens de causalité restent difficiles à établir. En 2014, une revue générale des examens systématiques et des méta-analyses d’études d’observation et d’essais randomisés concluait (Theodoratou E et al., 2014N3) :
Malgré quelques centaines d’examens systématiques et de méta-analyses, il n’existe pas de preuves très convaincantes d’un rôle clair de la vitamine D pour un quelconque résultat, mais des associations avec une sélection de résultats sont probables.
Selon des travaux plus récents, un taux élevé de vitamine D serait plutôt le signe d’une bonne exposition solaire, et un taux faible serait causé par des processus inflammatoiresN4. Les bénéfices attribués à la vitamine D seraient dus à l’exposition solaire dont elle serait un simple marqueur. Il reste que, chez les personnes âgées, une supplémentation destinée à maintenir un taux sanguin acceptable de D‑25 augmente un peu la longévité.
Dans La chrono-diététique (Odile Jacob, 2013 p. 64), Jean-Marie Bourre nous livre un « inventaire à la Prévert » probablement loin d’être exhaustif (j’ai inséré les liens) :
D’une manière particulière, la découverte est récente, la vitamine D joue un rôle dans la régulation des biorythmes du cerveau, et plus particulièrement au niveau de quelques neurones du noyau central de l’amygdaleN5, ceux de la région périventriculaire de l’hypothalamusN6. D’une manière générale, elle est impliquée dans la régulation de certaines fonctions de la barrière hémato-encéphalique (BHEN7) chez des espèces touchées par les changements saisonniers. La vitamine D concerne directement le rein, le pancréas, le côlon, la parathyroïde, la prostate, les tissus adipeux (adipocytes), l’utérus (ses cellules décidualesN8), les macrophagesN9 (intervenant dans l’immunité), les cellules denditriquesN10.
Un deuxième inventaire est celui des pathologies qu’on sait associées à des carences en vitamine D — avec le doute déjà évoqué sur un lien de causalité. Selon Dr Joan VernikosN11, ancienne directrice de la Division des Sciences de la vie (Life Sciences Division) à la NASA :
La vitamine D concerne le corps de multiples façons qui vont des pathologies auto-immunes comme la sclérose multiple, la maladie chronique d’obstruction pulmonaire et l’arthrite rhumatoïde, à l’inflammation, le stress oxydatif, l’autisme, la dépression, la démence, la douleur et Alzheimer.
Vitamin D and Sunlight – What’s The Big Deal ?N12
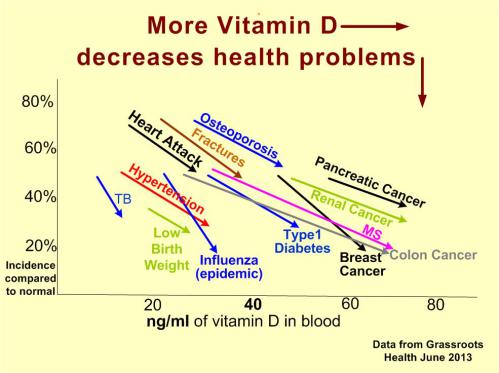
Source : N13
L’étude de Sharon L McDonnel et al. (2016N13) montre qu’un taux sanguin de vitamine D (D‑25 hydroxy) supérieur à 40 ng/ml correspondrait à une diminution de plus de 65 % du risque de cancer chez des femmes, en comparaison à celles dont le taux est inférieur à 20 ng/ml. L’étude a été menée sur 4 ans et concerne tous les cancers invasifs à l’exception de celui de la peau. Pour ce qui concerne les hommes, l’étude de Yaw A Nyame et al. (2016N15) a mesuré que les patients d’un cancer agressif de la prostate (âge moyen 64 ans) avaient un taux sanguin moyen de 23 ng/ml, nettement inférieur au seuil recommandé de 30 ng/ml (voir N16). Des taux bas de vitamine D sont d’un mauvais pronostic dans le mélanome [malin], et cette constatation reste valable après ajustement des taux de protéine C‑réactiveN17 (Jim.fr 4/7/2016, voir Shenying Fang et al., 2016N18). Le seuil d’alerte était 20 mg/ml.
L’étude de Man Hung et collègues (2024N19), aux USA, a montré un lien entre la vitamine D et la santé dentaire :
La carence en vitamine D est l’un des principaux responsables des caries. La carence en vitamine D est l’un des principaux responsables La carence sévère en vitamine D (< 25 nmol/l) double le risque de caries dentaires, avec des odds ratios de 2.261 et 1.953 après ajustement des facteurs démographiques et de l’indice de masse corporelle.
Une étude rétrospective menée sur 886 vétérans de l’armée américaine a montré que les coûts de santé étaient de 39 % plus élevés chez les sujets déficients en vitamine D (Peiris AN et al., 2008N20). Il s’agit toutefois d’une simple corrélation : ces personnes étaient-elles en mauvaise santé à cause de la déficience, ou leur déficience était-elle la conséquence d’autres conditions ayant entraîné leur mauvaise santé ?
Plus de la moitié des patients de maladie de CrohnN21 seraient carencés en vitamine D, selon une méta-analyse de Mehdi Sadeghian et al. (2016N22). L’association entre une carence en vitamine D et l’incidence du syndrome de l’intestin irritableN23 a été observée par Claire E Williams et al. (2018N24) avec une amélioration notable chez les patients qui reçoivent une supplémentation pour ramener leur taux sanguin dans une fourchette acceptable (voir ci-dessous). Cette dernière observation rétablit le lien de causalité qui avait été mis en doute.
Le rôle de la vitamine D dans la bonne santé du microbiote intestinalN25 a été souligné par Ioanna Aggeletopoulou et al. (2023N26) :
De plus en plus de preuves mettent en évidence le rôle central de la vitamine D dans le maintien de la fonction de barrière des muqueuses. En effet, la carence en vitamine D a été associée à une perturbation de l’intégrité de la barrière intestinale, à la translocation de bactéries dans la circulation sanguine et à une inflammation systémique. Parallèlement, une interaction bidirectionnelle entre la vitamine D et le microbiote intestinal a été démontrée, les données montrant une augmentation de l’expression des récepteurs intestinaux de la vitamine D et une diminution des marqueurs inflammatoires en réponse aux produits de fermentation.
Un grand nombre d’études observationnelles ont par ailleurs montré le lien entre la carence en vitamine D et la prévalence ou la sévérité de l’asthmeN27. Les personnes asthmatiques auraient donc intérêt à faire contrôler leur taux de vitamine D dans le sang et procéder à une supplémentation s’il est insuffisant (voir cette page de NutritingN28).
Avant la découverte des antibiotiques, le traitement des patients tuberculeux se résumait à une exposition au soleil en sanatorium. Il est aujourd’hui reconnu que cette exposition permettait d’augmenter leur taux sanguin de vitamine D qui agit comme un agent anti-infectieux. Dans un rapport à l’Académie des Sciences de New York, les auteurs (Borella E et al., 2014N29) écrivent :
Une association a été établie entre de faibles niveaux de vitamine D et les infections entériques et des voies respiratoires supérieures, la pneumonie, l’otite moyenne, les infections à clostridium, les vaginoses, les infections des voies urinaires, la septicémie, la grippe, la dengue, l’hépatite B, l’hépatite C et les infections à VIH.
Veiller à maintenir un bon taux de vitamine D fait partie des précautions d’ordre « style de vie » face à l’épidémie CoVID-19 : voir mon article à ce sujet.
Une étude pilote monocentrique de Mina Bashir et al. (2016N30) a montré que l’administration de vitamine D3 — 140 UI quotidiennes par kilo de masse corporelle pendant 8 semaines — à 15 personnes en bonne santé de 18 à 40 ans avait modifié significativement le microbioteN31 de la partie supérieure de leur appareil digestif, au sens d’une plus grande biodiversité et d’une diminution des gammaproteobacteriaN32, qui comprennent des bactéries pathogènes comme les pseudomonadaceaeN33 et les escherichiaN34/shigellesN35. Le taux sanguin de ces sujets avait augmenté de 22 ± 13 ng/ml à 55 ± 13 ng/ml. Cette étude confirme des observations antérieures en expérimentation animale (Ooi JH et al., 2013N36).
Un faible niveau de vitamine D est un prédicteur d’accidents cardiovasculaires graves, comme le signale une équipe de Intermountain Medical Center (2016).
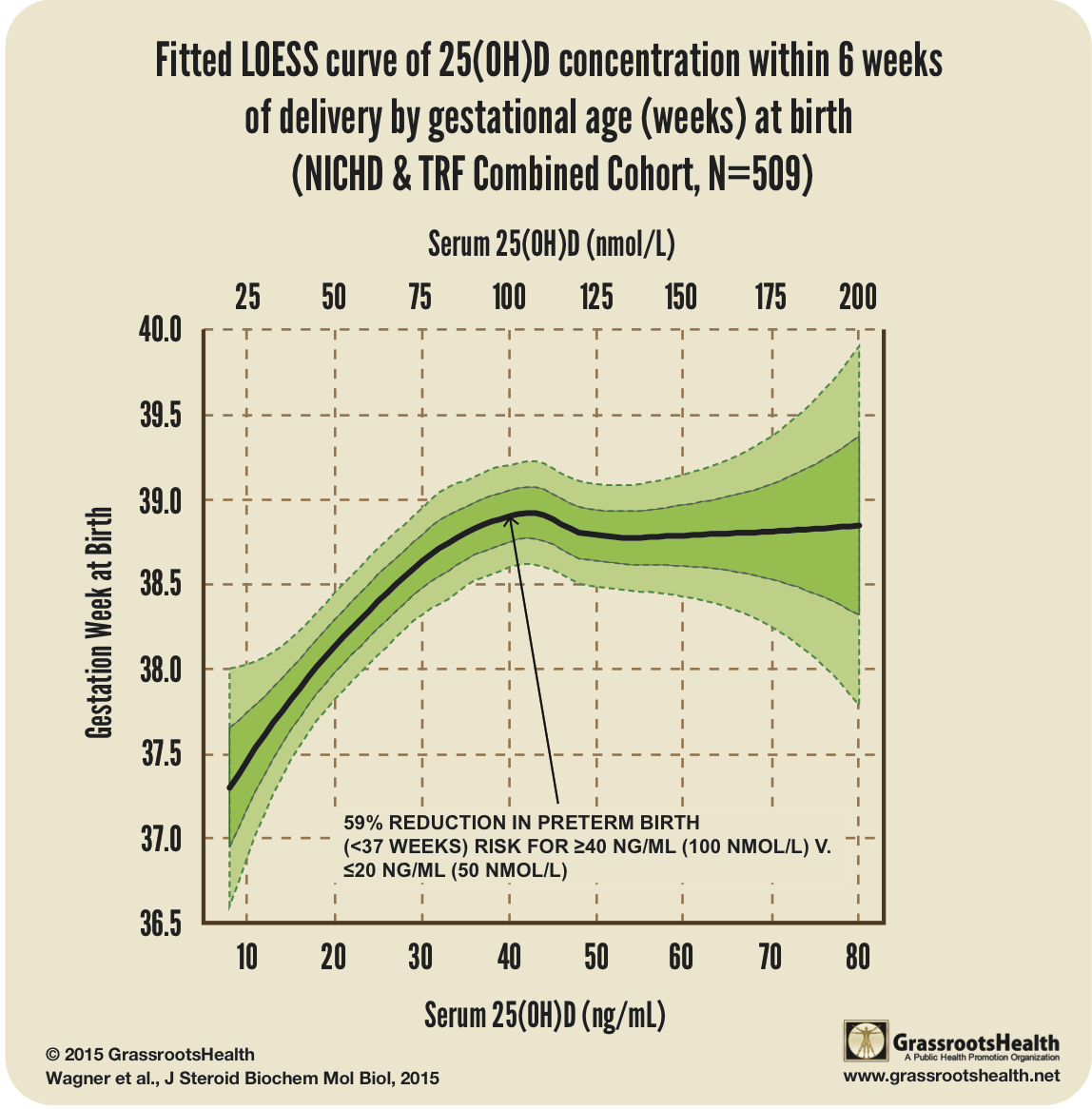
Source : N37
Un des impacts les plus alarmants d’une carence en vitamine D est le taux de prématurité des femmes enceintes. La figure ci-contre indique le terme moyen (nombre de semaines de gestation) en fonction du taux de vitamine D mesuré 6 semaines avant l’accouchement en Caroline du Sud (USA). Les courbes font apparaître un seuil de 40 ng/ml en dessous duquel le nombre de semaines de gestation décroît significativement en dessous des 39 semaines (voir articleN37). Cette étude corrige les incertitudes d’une méta-analyse plus ancienne (voir articleN38).
Les chercheurs des Pediatric Academic Societies aux USA recommandent donc une supplémentation quotidienne de 4000 UI (Unités internationales) pour les femmes enceintes (voir communiqué de presseN39). Cette recommandation s’adresse aussi aux mères allaitantes dont le taux de vitamine D est insuffisant. Une supplémentation à forte dose (100 000 UI/mois) s’impose dans ce cas pour enrichir le lait maternel et protéger leur enfant contre le rachitisme (Wheeler BJ et al., 2016N40). Toutefois, ces supplémentations ne devraient être proposées qu’après un contrôle des taux sanguins.
L’équipe de Fredinah Namatovu et al. a émis des hypothèses sur un lien possible entre les taux de vitamine D, liés à l’ensoleillement et à la supplémentation, et le risque de maladie cœliaque chez le nouveau-né (2016N41). Plusieurs mécanismes contradictoires semblent en œuvre, puisque le taux de maladie cœliaque est plus élevé dans le sud du pays qui est plus ensoleillé. Par contre, il est aussi plus élevé pour les enfants nés au printemps, dont la mère avait un faible taux de vitamine D en fin de grossesse. Si la supplémentation pour les femmes enceintes reste recommandable, celle des jeunes enfants (systématiquement proposée en Suède) se révèle problématique, car elle est associée positivement à une augmentation du risque de maladie cœliaque.
Selon Jae-Hoon Jang et al. (2010N42) l’administration de vitamine D3 par voie orale se révèlerait un outil prometteur pour le traitement de maladies auto-immunes liées aux lymphocytes TH17N43.
Un article très abordable et documenté par des liens se trouve sur Jen ReviewsN44. Les lecteurs anglophones liront aussi la section Overview of Vitamin DN45 dans l’ouvrage Dietary Reference Intakes for Calcium and Vitamin D (Ross AC et al. eds., 2011N46). Toujours pour les anglophones, une vidéo de Dr John Campbell (2022N47) expose avec talent les thèmes de cette page.
⇪ La carence en vitamine D est très fréquente
Selon l’étude SUVIMAX-OS (Supplémentation en Vitamines et Minéraux Anti-oxydants) menée en France par Dr Serge Hercberg, le taux sérique de vitamine D varie selon les régions, avec, comme attendu, les valeurs les plus basses dans le nord, les plus hautes dans le sud. 14 % des sujets ont des valeurs de 25-(OH)-D inférieures ou égales à 12 ng/ml, limite inférieure chez l’adulte en hiver (voir sourceN48). Selon l’Académie de Médecine, 80 % des Français seraient déficients ou carencés en vitamine D.
Ces chiffres sont alarmants, compte tenu de l’importance de cet élément, de la diminution avec l’âge de la capacité d’assimilation, et de sa biodisponibilité variable selon le régime alimentaire. Les effets d’une insuffisance ou d’une carence en vitamine D peuvent apparaître au terme de plusieurs décennies. Le suivi annuel du taux est donc une démarche de prévention salutaire, bien que sous-estimée par de nombreux médecins généralistes.
La synthèse de la vitamine D dans notre organisme se fait à partir de trois sources :
- L’ensoleillement, plus précisément l’exposition aux rayons ultraviolets UVB (de plus haute fréquence) en milieu de journée
- L’apport alimentaire, soit de source végétale (D2) soit de source animale (D3)
- La supplémentation médicamenteuse
La vitamine D étant stockée dans l’organisme, il n’y a pas lieu d’assurer un apport journalier constant. La supplémentation, notamment, peut se faire par périodes. Les études donnent toutefois la préférence à une périodicité courte (typiquement 1 ou 2 semaines).
L’ensoleillement est pour beaucoup insuffisant à satisfaire nos besoins en vitamine D, outre que l’exposition aux rayons UV augmente significativement le risque de cancer cutané. C’est un sujet de vives controverses, aux USA, entre spécialistes de la vitamine D et cancérologues. Il reste qu’une exposition bien dosée a de nombreux effets bénéfiques sans améliorer nécessairement le taux de vitamine D (voir articleN49).
L’apport alimentaire est lui aussi très variable. Il peut s’avérer insuffisant pour des personnes âgées chez qui la capacité d’absorber la vitamine D (et autres nutriments) diminue significativement. La supplémentation en vitamine D est donc une de celles les plus recommandées, y compris par des soignants naturopathes, bien que les quantités à administrer soient à leur tour sujettes à controverse comme nous allons le voir !
⇪ Le mécanisme d’assimilation et les besoins
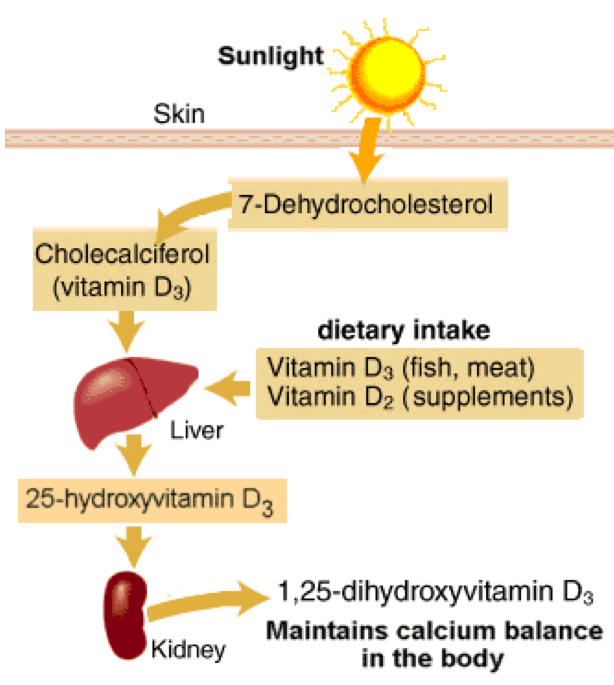
Le schéma ci-contre résume le processus de synthèse de la vitamine D à partir des sources naturelles.
Les rayons ultraviolets permettent la formation de vitamine D3 (cholécalciférolN51) à partir du 7‑déhydrocholestérolN52, dérivé du cholestérolN53 présent dans l’organisme. C’est une raison parmi d’autres de ne pas chercher à diminuer le taux de cholestérol — voir mon article Pourquoi diminuer le cholestérol ?
Les aliments d’origine animale apportent aussi de la vitamine D3 alors que les végétaux apportent en majorité de la vitamine D2 (ergocalciferolN54). Ces apports sont gérés par le foie qui les transforme en 25-hydroxy-vitamine D (D‑25 hydroxylase), celle dont on peut mesurer le taux dans le sang.
La vitamine D‑25 hydroxylase est à son tour traitée par les reins qui la convertissent en 1–25-dihydroxy-vitamine D, forme active de la vitamine. L’efficacité de cette conversion dépend toutefois du patrimoine génétique variable selon les individus. Certains polymorphismes du gène CYP2R1 diminuent son activité et réduisent donc le niveau de l’hormone active (voir Barry EL et al., 2014N55 ; Afzal L et al., 2014N56 ; Ahn J et al., 2010N57 cités par FoundMyFitnessN58).
La mesure du taux sanguin de 25-hydroxy-vitamine D (D‑25 hydroxy) est celle qui sert à évaluer les carences ou les excès. Une mesure de la 1–25-dihydroxy-vitamine D (1,25‑D) ne serait pas fiable car ce taux accuse de fortes fluctuations en fonction du calcium, du phosphate et de la parathormone (PTHN59) ; de plus, des tissus produisent eux-mêmes de la 1,25‑D dans un mécanisme de régulation, ce qui fait que les taux de D‑25 et de 1,25‑D ne sont pas corrélés.
Il existe, comme pour de nombreux composants, une fourchette de sécurité au-delà de laquelle des risques augmentés de pathologies ont été observés. Le taux de D‑25 fréquemment désigné comme optimal (dans la littérature anglophone) serait de 50 à 70 ng/ml. Les recommandations du GRION60, en France, sont de 30 à 70 ng/ml, mais je constate que la moyenne (affichée comme « normale ») pour les clients d’un laboratoire dans le Var — fortement ensoleillé — est de 30 à 60 ng/ml. Cette fourchette ne fait pas l’objet d’un large consensus, pour des raisons que nous allons exposer.
Quoi qu’il en soit, un taux inférieur à 25 ng/ml est vu comme un signe de carence. Un taux supérieur à 100 ng/ml est assez couramment désigné comme pathologique : risque notamment d’hypercalcémieN61 produisant des os fragilisés et des coliques néphrétiquesN62 (voir Excess intake dans Ross AC et al. eds., 2011N45). Un tel excès ne se produit qu’en cas de supplémentation excessive, et l’expérimentation animale a mesuré un risque de toxicité moins grand pour une supplémentation en D3 qu’en D2.
L’article de C Pérez-Barrios et al. (2016N63) couvrant 27 567 sujets pendant 6 ans révèle que seulement 4 % des 10 % des hypercalcémies pouvaient être attribuées à l’excès de vitamine D :
Dans l’ensemble, une hypervitaminose D a été trouvée dans 475 échantillons (1,86 %), dont 51 présentaient une hypercalcémie (11,1 %). Au total, 382 échantillons ont été identifiés comme le premier enregistrement d’une hypervitaminose D, et 39 présentaient une hypercalcémie (10,2 %), la plupart d’entre eux à des niveaux de vitamine D 25-OH compris entre 161 et 375 nmol/l [64.4 à 150 ng/ml]. Seulement chez 15 sujets, l’hypercalcémie a pu être directement attribuée à la vitamine D, et leur taux sérique de vitamine D 25-OH se situait entre 164 et 1139 nmol/l [64.4 à 456 ng/ml]. Dans aucun cas, le calcium sérique n’a atteint des concentrations considérées comme des valeurs critiques (> 13 mg/dl).
D’autre part, les symptômes attribués à un taux excessif de D‑25 seraient plutôt l’effet d’une carence de vitamine K (Masterjohn C., 2007N64). La revue Prescrire aborde la question dans son article Supplémentation orale en vitamine D : des erreurs à l’origine des surdoses dangereuses (décembre 2022, 42, 470, p. 907–910) :
L’hypercalcémie chronique entraîne des dépôts de calcium dans tout l’organisme, en particulier dans les vaisseaux sanguins et les reins, et se traduit par l’apparition d’une insuffisance rénale, d’atteintes rénales, de néphropathies interstitielles ou de calculs urinaires calciques […]. Par ailleurs, une intoxication chronique en vitamine D favorise la libération de calcium par les os, source de déminéralisation osseuse et de douleurs […].
Il faut préciser, ici aussi, que les surdosages mentionnés dans l’article dépassent largement le maximum quotidien reconnu de 4000 unités : par exemple un homme âgé de 73 ans […] qui prenait depuis 2 ans 60 000 unités de vitamine D par jour (page 907). D’autre part, l’article ne fait aucune mention de l’association indispensable de vitamines K — voir ci-dessous.
L’exposition au soleil ne produit jamais d’excès de vitamine D car ce mécanisme est autorégulateur, l’absorption diminuant dès que le taux de calcium dans le sang dépasse une valeur limite. Le danger de cancer cutané est donc plus à redouter en cas d’exposition excessive.
Le problème le plus récurrent est celui de la carence, ou plus largement de l’insuffisance.
⇪ Une grande disparité des mesures
Une étude comparative des taux de vitamine D‑25 dans le sang de populations de divers groupes ethniques a été publiée aux USA : Vitamin D status is a biological determinant of health disparities (Weishaar T, Vergili JM, 2013N65). Les résultats apparaissent dans le diagramme ci-dessous. La courbe la plus à droite a été incluse, à titre de comparaison, pour indiquer les taux mesurés chez 60 individus à peau fortement pigmentée vivant traditionnellement en Afrique équatoriale.
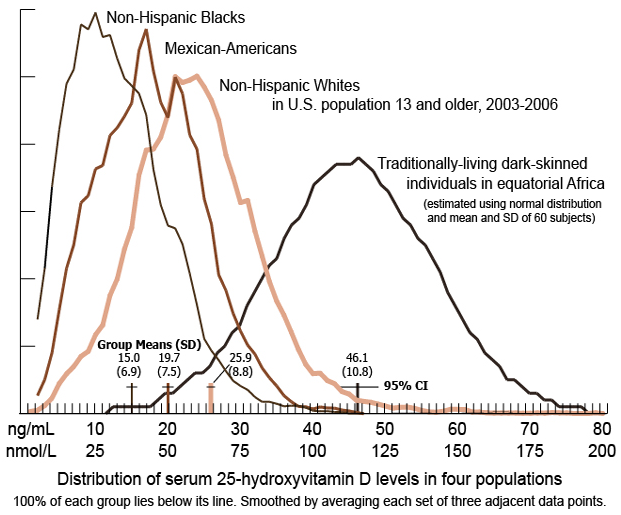
Sans entrer dans les détails de ces résultats, on constate une variation considérable des courbes en cloche entre plusieurs groupes ethniques vivant dans la même région du monde (aux USA), ainsi qu’entre populations vivant sous diverses latitudes. Globalement, les Africains auraient des taux nettement plus élevés que l’on serait tenté d’attribuer à une plus forte exposition au soleil. Par ailleurs, à exposition égale, le taux diminue pour les peaux les plus pigmentées, ce qui confirme la moindre faculté d’absorption.
Conclusion des auteurs de l’étude :
Nous avons trouvé que les facteurs socio-économiques sont le déterminant le plus fort des disparités de santé basées sur la couleur de peau dans la population des USA, mais qu’il n’est peut-être pas possible d’éliminer ces disparités de santé aux États-Unis sans éliminer celles d’accès à la vitamine D dans la nourriture.
Une interprétation des résultats en termes exclusifs de pigmentation de la peau et d’exposition au soleil serait insatisfaisante, car d’autres facteurs interviennent dans la capacité de l’organisme à fabriquer de la vitamine D à partir du rayonnement solaire. Parmi ces facteurs :
- le surpoids : une peau grasse « détourne » une partie des apports ;
- l’âge de la personne : les personnes âgées sont moins réceptives, et généralement plus carencées.
Pour cette raison, les auteurs mettent l’accent sur les disparités en termes d’habitudes nutritionnelles.
On constate sur ce diagramme que la fourchette optimale de D‑25 selon les spécialistes américains (50 à 70 ng/ml) est franchement en dehors des fourchettes moyennes mesurées : même les Non-Hispanic Whites (les « Blancs normaux » chers à Coluche) sont nettement en dessous. Seuls les Noirs d’Afrique équatoriale seraient dans la norme. On pourrait y voir l’effet d’une plus grande exposition au rayonnement solaire, mais d’une part les humains recherchent l’ombre dans les régions chaudes, d’autre part leur peau est fortement pigmentée.
L’étude de Amer & Qayyum (2013), Relationship between 25-Hydroxyvitamin D and All-cause and Cardiovascular Disease MortalityN66 basée sur 10 000 participants du National Health and Nutrition Examination Survey aux USA (2001–2004N67), montre que chez un individu en bonne santé toute supplémentation visant à dépasser le seuil de 21 ng/ml n’aurait pas d’incidence sur le risque de mortalité par maladie cardiovasculaire.
⇪ La vitamine D n’est pas seule en cause…
Dans ses articles An Ancestral Perspective on Vitamin D Status (2013N68) et dans la vidéo Resolving the Vitamin D Paradox (2014N69), Christopher Masterjohn suggère d’accorder moins d’importance au taux sanguin de D‑25 et de prendre en compte l’équilibre des nutriments, notamment les vitamines A, K1 et K2, dans l’ensemble de l’alimentation. Il critique l’hypothèse formulée par Dr Reinhold Vieth et Gloria Sidhom, selon laquelle les besoins optimaux en vitamine D auraient été assurés pour la survie d’un « singe nu » et inscrits dans son génome par la sélection naturelle. L’évolution ayant démarré sous un rayonnement solaire intense, des taux supérieurs à 40 ng/ml ont pu être normaux. On retrouve ces taux aujourd’hui chez des personnes travaillant sous une forte exposition : voir les habitants d’Afrique équatoriale sur le diagramme de Weishaar et Vergili, plus haut.
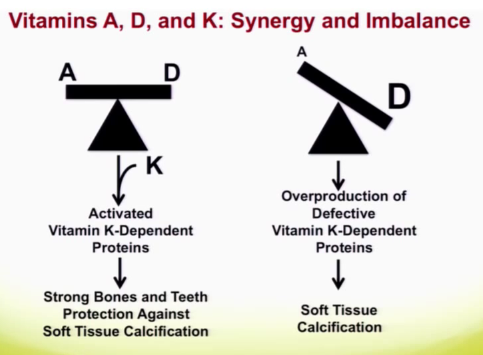
Masterjohn cite une étude observationnelle de Zitterman et al. (2013) dans European Heart Journal, selon laquelle le risque d’accident cardiaque majeur ou cardiovasculaire chez des patients de chirurgie cardiaque serait minimal pour des taux de D‑25 entre 20 et 40 ng/ml. Il cite ensuite des études d’expérimentation animale indiquant qu’un taux massif de D‑25 est la cause de calcification des artères ou de calculs dans les reins, mais cette toxicité est inhibée par la vitamine A. Par contre, la vitamine A ne diminue pas l’hypercalcémie du sang. Inversement, la calcification des artères — formation et durcissement de plaque d’athéroscléroseN70 — peut se produire en l’absence d’hypercalcémie dans un contexte diététique particulier : un excès de vitamine D par rapport à la vitamine A entraîne la production de protéines défectueuses dépendant de la vitamine K, qui sont sources de calcification des tissus souples. C’est la supplémentation en K2 (ménaquinoneN71) et non en K1 qui est efficace dans ce processus (voir N72) — voir mon article Compléments alimentaires.
L’observation d’une forte disparité des taux sanguins de vitamine D, qui n’est pas toujours corrélée avec les risques annoncés en cas d’insuffisance, peut s’expliquer en étudiant plus en détail les équilibres entre hormones et minéraux dans le corps humain. Un exposé clair (en anglais) de ces mécanismes est proposé par Brian St. Pierre et Alex Picot-Annand (2021N50). Voici un résumé des points essentiels, complété par d’autres informations et liens.
- La vitamine D et le calcium existent dans un équilibre subtil. Un faible taux de vitamine D pourrait s’expliquer par un taux élevé de calcium.
- Il existe une connexion étroite entre calcium et vitamine K : la vitamine K2 aide l’organisme à utiliser correctement le calcium (Gast GC et al., 2009N73 ; Kurnatowska I et al., 2015N74). Par conséquent, il est déconseillé de donner un supplément de vitamine D sans veiller à l’apport en vitamine K2. Sachant qu’il n’existe pas de test sanguin vérifiant le taux de vitamine K2, il faut veiller à un apport alimentaire suffisant (voir N72).
John Campbell (2022N47 14:00) remarque que les recommandations de prise quotidienne, au Royaume-Uni, ne font pas la distinction entre K1 et K2…
Cette vitamine contient de la protéine Matrix glaN75 dont le rôle est déterminant pour éviter que le calcium soit accumulé dans les reins ou sur les artères (voir vidéoN76).
Dans une étude (commentée par MasterjohnN69) sur des gardes du corps israéliens fortement exposés à un soleil intense, des taux de 50 à 60 ng/ml ont été mesurés, mais leurs taux de calculs dans les reins étaient 20 fois plus élevés que dans le reste de la population. Certains en ont déduit que 50 à 60 ng/ml pourrait être un niveau toxique de vitamine D, mais une hypothèse plus crédible serait qu’ils étaient aussi en carence de vitamine K2, ou encore de vitamine A, bore, zinc ou magnésium. - Un simple apport de magnésium a suffi à diminuer la mortalité liée aux carences en vitamine D sans supplémentation en vitamine D. Mais il important de préserver l’équilibre entre magnésium et calcium : le calcium stimule la contraction des muscles alors que le magnésium facilite leur relaxation ; le calcium favorise l’activation des plaquettes sanguines (thrombocytesN77) et leur coagulation, tandis que le magnésium les inhibe. Par ailleurs, un excès de calcium avec un faible taux de magnésium peut être à la source de dépôts de calcaire dans les artères — plaque d’athéroscléroseN70 comme nous l’avons vu.
- Comme suggéré par Masterjohn (ci-dessus), la vitamine D interagit avec la vitamine A. La vitamine D a besoin de vitamine A pour être efficace, mais pas en excès (voir articleN78) car des mécanismes antagonistes entrent en jeu. Il a été constaté par exemple aux USA (voir articleN79) que, bien qu’un taux plus élevé de vitamine D soit associé à une diminution de la mortalité par cancer du poumon chez des non-fumeurs, cette diminution a été moins forte chez ceux qui avaient un taux élevé de vitamine A — par supplémentation médicamenteuse ou consommation d’huile de foie de morue (avec précaution, voir N80).
- Un régime faible en graisses saturées, conduisant à un faible taux de cholestérol, inhibe la synthèse de la vitamine D car le cholestérol est un précurseur de cette vitamine (voir sourceN81).

Toutes ces observations suggèrent que la supplémentation en vitamine D doit être pratiquée avec précaution, en association avec A, K2 et du magnésium, tout en tenant compte de l’état de santé et du bilan sanguin du patient.
- Sources de vitamine A : foie animal, huile de foie de morue, beurre, crème, jaune d’œuf etc. Pas de source végétaleN83.
- Sources de vitamine K2N71 : fromages, œufs, beurre et surtout nattōN84 pour la forme la plus active (MK‑7).
Mais il reste un problème de taille à résoudre… 🙁
⇪ La supplémentation
La supplémentation médicamenteuse en vitamine D se fait par un apport de vitamines D2 ou D3 qui peuvent être naturelles ou synthétisées. Pour les végétariens, un apport « naturel » de D2 serait possible par la consommation de champignons exposés à une intense lumière UVB (voir articleN85). Toutefois, la biodisponibilitéN86 de la vitamine D2 est contestée, et par ailleurs sa toxicité pour les femmes enceintes a été signalée (voir articleN87). Les études de Armas LAG et al. (2004N88) et de Houghton LA & Vieth R (2006N89) démontrent que la supplémentation en vitamine D2 est bien moins efficace sur le long terme que celle en vitamine D3.
Les sources les plus abondantes de D3 sont l’huile de foie de morue et les poissons gras (voir articleN81). Ces aliments sont par ailleurs riches en vitamine A qui protège contre la toxicité de la vitamine D, et vice-versa.
Les quantités des apports sont mesurées en microgrammes (µg) ou en unités internationales (UI). L’équivalence est 0.025 μg pour 1 UI.
En France, l’apport journalier recommandé (AJR) était jusqu’à récemment de 5 µg, soit 200 UI. C’était la dose préconisée par l’Académie de médecine en 2012 (voir rapportN90), mais elle a été par la suite « doublée » (sic) pour atteindre 800 à 1000 UI (voir articleN91).
Aux États-Unis, les National Institutes of Health recommandent 800 UI quotidiens. La société d’endocrinologie américaine prescrit 1500 à 2000 UI… La disparité entre les recommandations peut s’expliquer par le fait que les données ont été obtenues à partir de moyennes et ne tiennent donc pas compte de la variabilité individuelle. Une méta-analyseN92 réalisée à partir des données individuelles dans 7 essais randomisés contrôlés montre que, pour atteindre le seuil de 20 ng/ml, il serait approprié de recommander une prise quotidienne de 1000 UI, plutôt que les 436 UI obtenus par la méta-régression des données moyennes.
La notion d’apport journalier recommandé n’a de pertinence que pour énoncer des mesures de santé publique. Un individu bien informé peut déterminer le dosage à partir de son bilan sanguin et de la cible à atteindre.
Dr Michael Holick prescrit 50 000 UI chaque semaine pendant 8 semaines soit plus de 7000 UI par jour jusqu’à faire monter le taux à 30 ng/ml. Il recommande ensuite 50 000 UI par quinzaine pour maintenir le taux. Son zèle mérite d’être tempéré par des liens d’intérêt : un article du New York Times (18 août 2018N93) révèle qu’il a perçu près de 163 000 dollars de l’industrie des compléments alimentaires de 2013 à 2017…
On peut acheter à faible prix des capsules de 50 000 UI de vitamine D3 produites aux USA (suivre ce lienN94).
Dr Joan Vernikos (2018N95) écrit que nous avons besoin quotidiennement de 5000 à 6000 UI en provenance de toutes les sources (soleil, nourriture, supplémentation) et propose de prendre chaque jour 2000 UI (ou 4000 UI pour les seniors) jusqu’à ce que le taux sanguin parvienne à 50 ng/ml.
Nous avons vu plus haut que les Pediatric Academic Societies aux USA recommandent une supplémentation quotidienne de 4000 UI pour les femmes enceintes.
Le surdosage correspondrait à une supplémentation quotidienne dépassant 77 000 UI (voir WikipediaN96).
Publié par GrassrootsHealthN13, le tableau ci-dessous indique les doses recommandées pour atteindre un taux de 40 à 60 ng/ml pour une personne pesant 68 kg :
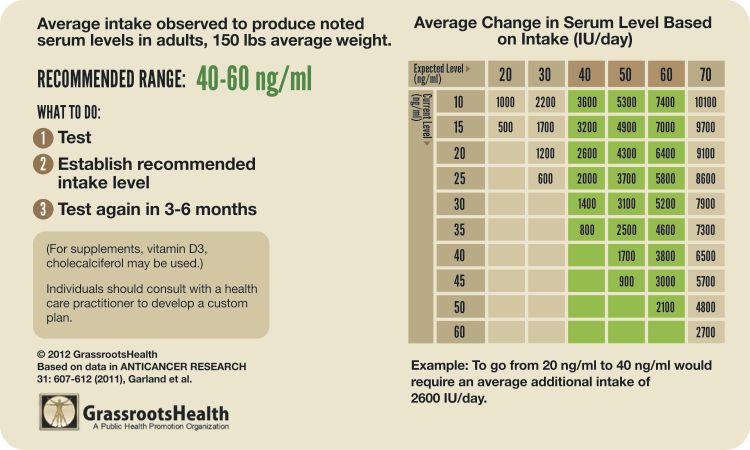
pour atteindre un taux de 40 à 60 ng/ml selon le taux sanguin initialement mesuré
Ces estimations de doses devraient être augmentées chez les personnes obèses : environ 17 % pour 10 kilos de poids en excès (Ross AC et al. eds., 2011N46) ainsi que chez les personnes âgées.
D’autres facteurs devraient être pris en compte pour éviter un surdosage, notamment l’origine ethnique et le taux sanguin de parathormone (PTHN59), selon Chris KresserN97 : pour un taux de D3 entre 20 et 35 ng/ml, il est inutile de supplémenter si le taux de PTH est inférieur à 30 pg/ml. Un taux élevé de PTH associé à la supplémentation en D‑25 hydroxy peut en effet entraîner un taux excessif de vitamine D active (1,25(OH)2) qui extrait du calcium de la masse osseuse pour en élever le taux dans le sang, induisant une fragilité osseuse (Henry HL et al., 1974N98 et Lips P, 2001N99).
Des ajouts de vitamine D sont obligatoires dans le lait et la margarine en Amérique du Nord, conduisant à un apport quotidien qui peut approcher 400 à 600 UI (voir Diet dans Ross AC et al. eds., 2011N46). Cette pratique est peu répandue en Europe du Nord, et les produits concernés sont signalés à l’étiquetage.
⇪ Statistiques à revoir…
Une raison de la disparité entre recommandations a été révélée en 2014 par la publication de deux statisticiens canadiens : A Statistical Error in the Estimation of the Recommended Dietary Allowance for Vitamin D (Veugelers PJ & Ekwaru JP, 2014N100) — voir PDF en libre accèsN101. Je reprends ici le commentaire qu’en a publié Dr Robert Haney, spécialiste de la vitamine D, dans son article The IOM Miscalculated Its RDA For Vitamin D (2015N102).
Les recommandations d’apport journalier de vitamine D ont été basées sur une étude à grande échelle menée par Institute Of Medicine (IOM) à la demande des gouvernements américain et canadien. L’objet de cette étude était de déterminer le niveau de supplémentation nécessaire (AJR) pour atteindre un taux sanguin minimal de 20 ng/ml, considéré comme le seuil de carence. Techniquement, l’AJR est la quantité garantissant à 97.5 % de la population d’atteindre un critère spécifique de normalité nutritionnelle. Cette définition implique que l’AJR est nettement plus élevé que l’apport journalier nécessaire à la moyenne des individus. Ainsi, une grande partie de la population recevrait une supplémentation supérieure à celle nécessaire, mais nous avons vu que le risque de surdosage de vitamine D était très minime. En outre, la mesure du taux sanguin permet d’ajuster les quantités.
Le panel de l’IOM avait calculé que, pour des adultes jusqu’à 70 ans, une supplémentation quotidienne de 600 UI serait la quantité recommandée. (Il faut noter que cette estimation de l’AJR était déjà 3 fois supérieure à la préconisation en France…)
Les deux chiffres avaient déjà fait l’objet de controverses, mais les désaccords portaient essentiellement sur leur interprétation et non sur leur calcul. Les statisticiens sont donc allés jusqu’à vérifier les calculs à partir des données sources, et à leur grande surprise ils ont découvert que les résultats étaient incorrects d’un facteur supérieur à 10… L’AJR pour les adultes de moins de 70 ans serait, selon leurs calculs, de 8895 UI et non 600 UI — voir l’explication de cette erreur (Heaney RP, 2015N102) !
Heaney et collègues, reprenant les mêmes données, sont parvenus à 7000 UI. Cette fraude scientifique involontaire a eu des conséquences incommensurables, puisque les recommandations de l’IOM servent de référence aux politiques de santé de nombreuses institutions, en Amérique du Nord comme à l’étranger.
⇪ Politique de l’autruche en France

La compilation des recommandations internationales démontre que les taux préconisés aujourd’hui par les spécialistes sont nettement plus élevés que les 200 UI quotidiennes de la pratique dominante en France.
Les médecins français, au mieux, prescrivent donc des placebos à leurs patients en déficience de vitamine D. Ce qu’ils ne peuvent pas vérifier puisque l’Académie de médecine propose de ne plus rembourser le dosage en routine, jugé inutile (voir communiqué du 5 mai 2014N104) !
On peut se consoler en observant que les recommandations gouvernementales, au Royaume-Uni, poursuivent la même politique qui vise à dissuader la population de vérifier leur taux sanguin de vitamine D « en l’absence de symptômes », entendant par cela exclusivement des problèmes de fragilité osseuse ou de rachitisme (Campbell J, 2022N47).
Vue la fréquence et la gravité des carences, la question mériterait d’être étudiée par des gens sérieux.
⇪ Alors, que faire ?
À titre de conclusion, la décision de faire appel à un supplément de vitamine D dépend du taux sanguin de D‑25. La première chose à faire est donc un test sanguin. Si le taux est inférieur à 25 ng/ml chez un adulte, on peut suivre les indications du tableau de GrassrootsHealth (voir ci-dessus) en vue d’atteindre au minimum 40 ng/ml, puis refaire un test après 3 à 6 mois pour en vérifier l’effet.
L’utilisation de doses de 50 000 UI sur une à quatre semaines d’intervalle me semble être une bonne pratique. Si ce dosage n’est pas disponible en pharmacie, on peut commander de la vitamine D3 aux USA ou au Royaume-Uni.
Sachant que les vitamines A, D, E et K sont liposolublesN105, elles doivent être absorbées avec des matières grasses pour être correctement assimilées dans l’intestin.
On associera la supplémentation à une alimentation plus riche en vitamines D2 et D3, ainsi que, si possible, un ensoleillement raisonnable (tête couverte) aux heures chaudes. La supplémentation peut être réduite ou interrompue dès que le taux sanguin satisfait la recommandation de 40 à 60 ng/ml.
Il est important de noter que l’assimilation de la vitamine D est largement conditionnée par la production d’hormone de croissance humaine (Human Growth Hormone, HGHN106) qui diminue dramatiquement avec l’âge. Un bon moyen de retrouver un niveau satisfaisant de production est la pratique de l’entraînement fractionné de haute intensité (High Intensity Interval Training, HIIT).
Enfin, ne pas oublier de compléter la supplémentation en vitamine D par des apports en vitamine K2, vitamine A et magnésium. Personnellement, je préfère les favoriser par la consommation d’aliments appropriés, afin d’éviter tout surdosage et de garantir qu’ils sont associés aux nutriments permettant leur assimilation. À titre d’exemple, la chrononutrition (version Delabos et collègues) répond aux besoins de vitamines K2, A, et de calcium grâce aux fromages consommés le matin.
Pour ce qui est des sources alimentaires de vitamine D, une requête dans un moteur de recherche donne toutes les réponses nécessaires (voir tableauN107).
⇪ Fournisseurs de vitamine D
À ma connaissance, les capsules de D3 en dosage 50 000 UI ne sont pas disponibles sur le marché français. Des dosages inférieurs sont disponibles à un prix plus élevé — cherchez l’erreur ! Par contre, les capsules de 50 000 UI sont produites aux USA par le laboratoire Biotech PharmacalN108 et leur fabrication bénéficie du label Good Manufacturing Practice (GMPN109). La vitamine est conditionnée sans corps gras, de sorte que sa conservation ne nécessite pas de réfrigération.
? Ne pas oublier de la consommer avec des aliments gras. Attention de ne pas stocker cette boîte à côté de compléments ou médicaments à prise quotidienne, pour éviter une intoxication par surdosage !
J’avais passé une première commande de boîtes de 100 capsules au fournisseur GreenVitsN110, distributeur de Biotech au Royaume-Uni (lien direct vers ce produitN111). Le premier envoi ne m’étant pas parvenu après une quinzaine, je l’ai signalé à GreenVits. Ils ont procédé à un deuxième envoi en colis suivi (tracked posting) sans supplément de frais. Le premier est aussi arrivé peu après… Suite à ma demande, GreenVits a ajouté l’option “tracked” à son formulaire de commande. Il est prudent de la choisir pour éviter tout retard de livraison ou perte de colis.

➡ J’ai pu vérifier l’efficacité de ce produit : après 6 mois de traitement en hiver (50 000 UI par semaine) mon taux de vitamine D3 est passé de 27 ng/ml à 44 ng/ml, et celui de ma compagne de 18 ng/ml à 59 ng/ml. Nous avons alors diminué la dose (25 000 UI par semaine) et mon taux a atteint 59 ng/ml six mois plus tard. Les mesures fluctuent car un mois plus tard (19/12/2016) il était à 49.6 ng/ml — voir figure ci-dessus — mais toujours dans l’intervalle recommandé. Nous avons donc continué la supplémentation en modifiant les quantités, chaque année, pour maintenir le taux sérique à proximité de 60 ng/mL.
➡ Depuis le Brexit, des droits de douane peuvent être exigés sur les envois du Royaume-Uni. Pour l’achat de 180 capsules (de 50 000 UI) j’ai payé 6 euros, ce qui est loin d’être prohibitif vu que ce stock représente 10 ans de consommation…
⇪ ▷ Liens
🔵 Notes pour la version papier :
- Les identifiants de liens permettent d’atteindre facilement les pages web auxquelles ils font référence.
- Pour visiter « 0bim », entrer dans un navigateur l’adresse « https://leti.lt/0bim ».
- On peut aussi consulter le serveur de liens https://leti.lt/liens et la liste des pages cibles https://leti.lt/liste.
- N1 · n0jm · Vitamine D – Wikipedia
- N2 · vsas · Ostéoporose – Wikipedia
- N3 · c1a4 · Theodoratou E et al. (2014). Vitamin D and multiple health outcomes : umbrella review of systematic reviews and meta-analyses of observational studies and randomised trials
- N4 · jovi · Vitamin D status and ill health : a systematic review
- N5 · xup4 · Amygdale (cerveau) – Wikipedia
- N6 · 3fru · Hypothalamus – Wikipedia
- N7 · 5cnv · Barrière hémato-encéphalique – Wikipedia
- N8 · b85v · Où se trouve la cellule déciduale ?
- N9 · 60vw · Macrophage – Wikipedia
- N10 · pzc7 · Cellule dendritique – Wikipedia
- N11 · bhqn · Site Third Age Health – Dr. Joan Vernikos
- N12 · 6f0s · Vitamin D and Sunlight – What’s The Big Deal ?
- N13 · rpi9 · Site GrassrootsHealth – Vitamin D Action
- N14 · dwhu · Serum 25-Hydroxyvitamin D Concentrations ≥40 ng/ml Are Associated with >65 % Lower Cancer Risk : Pooled Analysis of Randomized Trial and Prospective Cohort Study
- N15 · 5xa2 · Associations Between Serum Vitamin D and Adverse Pathology in Men Undergoing Radical Prostatectomy
- N16 · st42 · Low Vitamin D Predicts Aggressive Prostate Cancer
- N17 · c9jw · Protéine C réactive – CRP – Wikipedia
- N18 · 9tjo · Association of Vitamin D Levels With Outcome in Patients With Melanoma After Adjustment For C‑Reactive Protein – PDF
- N19 · w8c6 · Hung, M et al. (2024). The Influence of Vitamin D Levels on Dental Caries : A Retrospective Study of the United States Population. Nutrients 16, 11 : 1572.
- N20 · w73m · Peiris, AN et al. (2008). The Relationship of Vitamin D Deficiency to Health Care Costs in Veterans. Military Medicine 173, 12 : 1214–1218.
- N21 · ajb0 · Maladie de Crohn – Wikipedia
- N22 · x3ix · Vitamin D status in relation to Crohn’s disease : Meta-analysis of observational studies
- N23 · xjaa · Syndrome de l’intestin irritable – Wikipedia
- N24 · 1n7h · Vitamin D status in irritable bowel syndrome and the impact of supplementation on symptoms : what do we know and what do we need to know ?
- N25 · h01g · Microbiote intestinal (flore intestinale) – INSERM
- N26 · wkw7 · Aggeletopoulou, I et al. (2023). Exploring the Role of Vitamin D and the Vitamin D Receptor in the Composition of the Gut Microbiota. Front. Biosci. 28, 6 : 116.
- N27 · 26or · Asthme – Wikipedia
- N28 · hjfu · La vitamine D améliore l’asthme
- N29 · 92sj · Borella E et al. (2014). Vitamin D : a new anti-infective agent ?
- N30 · fon9 · Effects of high doses of vitamin D3 on mucosa-associated gut microbiome vary between regions of the human gastrointestinal tract
- N31 · ytli · Microbiote – Wikipedia
- N32 · cls8 · Gammaproteobacteria – Wikipedia
- N33 · 5yrf · Pseudomonadaceae – Wikipedia
- N34 · gqpm · Escherichia coli – Wikipedia
- N35 · zfcd · Shigelle – Wikipedia
- N36 · bihx · Ooi JH et al. (2013). Vitamin D regulates the gut microbiome and protects mice from dextran sodium sulfate-induced colitis
- N37 · a71g · Post-hoc analysis of vitamin D status and reduced risk of preterm birth in two vitamin D pregnancy cohorts compared with South Carolina March of Dimes 2009–2011 rates
- N38 · mb41 · Vitamin D supplementation in pregnancy : a systematic review
- N39 · wzrk · Researchers Recommend Pregnant Women Take 4,000 IU Vitamin D a Day
- N40 · nr0g · Wheeler BJ et al. (2016). High-Dose Monthly Maternal Cholecalciferol Supplementation during Breastfeeding Affects Maternal and Infant Vitamin D Status at 5 Months Postpartum : A Randomized Controlled Trial
- N41 · 6dua · Season and region of birth as risk factors for coeliac disease a key to the aetiology ?
- N42 · ks4m · 1,25-Dihydroxyvitamin D3 Inhibits the Differentiation and Migration of TH17 Cells to Protect against Experimental Autoimmune Encephalomyelitis
- N43 · jt5j · Lymphocyte Th17 – Wikipedia
- N44 · tyjb · 15 Health Benefits of Vitamin D, According to Science
- N45 · 2zg1 · voir Excess intake dans Ross AC et al. eds. (2011). Overview of Vitamin D
- N46 · o6ph · voir Diet dans Ross AC et al. eds. (2011). Dietary Reference Intakes for Calcium and Vitamin D
- N47 · mqu1 · Video “Vitamins D and K2” – Dr John Campbell
- N48 · c8fj · La vitamine D en France
- N49 · hgig · How sunshine cuts blood pressure – and makes you thinner ! New research reveals benefits that AREN’T linked to vitamin D
- N50 · fnlc · Vitamin D supplements : Are yours helping or hurting you ?
- N51 · zdbh · Cholécalciférol – vitamine D3 – Wikipedia
- N52 · ono4 · 7‑Déshydrocholestérol – Wikipedia
- N53 · 600f · Cholestérol – Wikipedia
- N54 · gej5 · Ergocalciférol – Wikipedia
- N55 · xh2z · voir Barry EL et al. (2014). Genetic variants in CYP2R1, CYP24A1, and VDR modify the efficacy of vitamin D3 supplementation for increasing serum 25-hydroxyvitamin D levels in a randomized controlled trial
- N56 · z3wr · Afzal L et al. (2014). Genetically low vitamin D concentrations and increased mortality : mendelian randomisation analysis in three large cohorts
- N57 · 2js9 · Ahn J et al. (2010). Genome-wide association study of circulating vitamin D levels
- N58 · yvo3 · Site FoundMyFitness
- N59 · yj3a · Parathormone – Wikipedia
- N60 · yuca · Groupe de Recherche et d’Information sur les Ostéoporoses – GRIO
- N61 · mle8 · Hypercalcémie – Wikipedia
- N62 · hk0g · Colique néphrétique – Wikipedia
- N63 · a854 · Prevalence of hypercalcemia related to hypervitaminosis D in clinical practice
- N64 · ua4i · Masterjohn C. (2007). Vitamin D toxicity redefined : vitamin K and the molecular mechanism
- N65 · nvv2 · Weishaar T, Vergili JM (2013). Vitamin D Status Is a Biological Determinant of Health Disparities
- N66 · efiz · Vitamin D Status Is a Biological Determinant of Health Disparities
- N67 · 0znb · National Health and Nutrition Examination Survey – Wikipedia
- N68 · ddh8 · An Ancestral Perspective on Vitamin D Status, Part 1 : Problems With the “Naked Ape” Hypothesis of Optimal Serum 25(OH)D
- N69 · y40z · Vidéo “Resolving the Vitamin D Paradox — Chris Masterjohn, Ph.D. (AHS14)”
- N70 · mnd6 · Athérome ou athérosclérose – Wikipedia
- N71 · 1p65 · Ménaquinone (vitamine K2) – Wikipedia
- N72 · g4jk · Vitamine K – Passseport Santé
- N73 · tfum · Gast, GC et al. (2009). A high menaquinone intake reduces the incidence of coronary heart disease. Nutr Metab Cardiovasc Dis., 19, 7 : 504–510.
- N74 · 55ze · Kurnatowska, I et al. (2015). Effect of vitamin K2 on progression of atherosclerosis and vascular calcification in nondialyzed patients with chronic kidney disease stages 3–5. Pol Arch Med Wewn, 125, 9:631–40. doi:10.20452/pamw.3041.
- N75 · zczp · Matrix gla protein – Wikipedia
- N76 · 020p · Tufano F (2019). Video “Calcium is DANGEROUS ! We don’t need it!”
- N77 · us2y · Thrombocyte – Wikipedia
- N78 · pmkt · Vitamin D needs some vitamin A, but not too much
- N79 · 4a6v · Serum 25-hydroxyvitamin D, vitamin A, and lung cancer mortality in the US population : a potential nutrient-nutrient interaction
- N80 · opep · Important Update on Cod Liver Oil
- N81 · vwcg · Vitamin D is Synthesized From Cholesterol and Found in Cholesterol-Rich Foods
- N82 · emw7 · Vitamin A source
- N83 · dofj · Why you can’t get vitamin A from eating vegetables
- N84 · r2oy · Nattō – Wikipedia
- N85 · 57en · Vitamin D deficiency treated by consuming UVB-irradiated mushrooms
- N86 · 5suc · Biodisponibilité (médecine) – Wikipedia
- N87 · fsno · Debunking the Absurd Notion of Vitamin D in Mushrooms
- N88 · cn5h · Vitamin D2 Is Much Less Effective than Vitamin D3 in Humans – See more at : http://press.endocrine.org/doi/full/10.1210/jc.2004–0360#sthash.xFASPnR5.dpuf
- N89 · ef9d · The case against ergocalciferol (vitamin D2) as a vitamin supplement
- N90 · 8urd · Statut vitaminique, rôle extra osseux et besoins quotidiens en vitamine D – Rapport 12–06 de l’Académie de médecine (France)
- N91 · qu2p · Vitamine D : l’Académie de médecine double la dose
- N92 · fihf · Should 1000 IU be the new RDA for vitamin D ?
- N93 · poi0 · Vitamin D, the Sunshine Supplement, Has Shadowy Money Behind It
- N94 · m7i0 · Bio-Tech 50,000 D3 pills
- N95 · q40n · My Vitamin D Journey
- N96 · 0d52 · Hypervitaminosis D – Wikipedia
- N97 · zg8w · Vitamin D : More Is Not Better
- N98 · 7hfp · Regulation of 25-hydroxyvitamin D3-1-hydroxylase in vivo
- N99 · 6zu8 · Vitamin D deficiency and secondary hyperparathyroidism in the elderly : consequences for bone loss and fractures and therapeutic implications
- N100 · kf8i · Veugelers PJ & Ekwaru JP (2014). A Statistical Error in the Estimation of the Recommended Dietary Allowance for Vitamin D
- N101 · cv2i · A Statistical Error in the Estimation of the Recommended Dietary Allowance for Vitamin D – PDF
- N102 · vfud · The IOM Miscalculated Its RDA For Vitamin D
- N103 · 76on · Albert Einstein
- N104 · ot1c · Le 5 mai 2014, communiqué de presse : “Dosage de vitamine D” – Académie de médecine
- N105 · n28h · Liposoluble
- N106 · v2fc · Hormone de croissance humaine – HGH – Wikipedia
- N107 · mrbj · Foods highest in Vitamin D
- N108 · swus · Bio-Tech Pharmacal
- N109 · 4hma · Bonnes pratiques de fabrication – BPF ou GMP – Wikipedia
- N110 · 6c4d · GreenVits vitamin D
- N111 · 85r9 · GreenVits vitamin D3 50,000IU
Article créé le 23/08/2015 - modifié le 28/05/2025 à 08h46




 10320
10320

