(27/11/2016) Le titre a pu surprendre mes proches qui savent que je n’ai pas eu de recours à un traitement médical depuis plusieurs décennies, hormis les soins dentaires ! Pourtant, j’ai commencé à rédiger cet article dans une chambre d’hôpital, après la pose d’un stentN1 dans une artère coronaire. On peut tirer quelques leçons du récit de cet événement, bien qu’il ait une valeur purement anecdotique…
Au mois d’août, j’ai eu un premier avertissement de ce qui s’est révélé une occlusion totale chronique d’une artère coronaireN2 : des fourmillements désagréables dans les bras (paresthésieN3) à l’occasion d’efforts prolongés. Ce signal apparaissait au début de ma promenade quotidienne, correspondant à une trentaine de minutes de marche sur une forte déclivité. Il ne s’est jamais manifesté pendant la pratique d’exercices de haute intensité (HIIT, voir mon article sur ce sujet) en raison de la brièveté de l’effort. Dans la marche, il disparaissait lorsque je ralentissais la cadence en respirant plus profondément.
J’ai aussitôt décidé de consulter un cardiologue pour un test de résistance à l’effortN4, mais ce projet a été retardé par d’autres activités. Je vérifiais régulièrement ma tension artérielle ainsi que, pendant l’effort, la saturation pulsée en oxygèneN5 qui restaient toutes deux dans des marges acceptables. Mais j’ai trop attendu.
Sommaire
⇪ Urgence
Vendredi dernier (25/11/2016) j’ai ressenti les fourmillements en début d’effort. Ma pression sanguine systolique était plus élevée que les jours précédents. Après avoir hésité entre contacter un cardiologue pour un examen immédiat ou se déplacer aux urgences de l’hôpital le plus proche, nous avons décidé d’appeler le SAMUN6. Très vite, nous avons vu arriver les pompiers, suivis par le SMURN7. Il y avait une bonne dizaine d’intervenants dans la pièce. J’ai été impressionné par la coordination des tâches, l’assurance de toute l’équipe dans ses gestes techniques, et ses explications claires qui anticipaient mes questions.
J’ai songé pendant tout le trajet en ambulance aux millions de personnes qui ne peuvent pas bénéficier d’un tel accès aux soins. Soit qu’elles vivent dans des pays en guerre, soit dans des régions pauvrement équipées ou isolées. À l’hôpital, j’ai eu des sueurs froides en essayant d’imaginer l’horreur d’un bombardement ou d’un tremblement de terre.
⇪ L’intervention
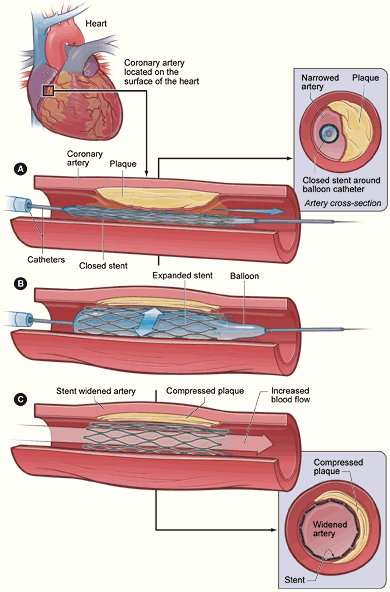
Le médecin qui m’accompagnait dans l’ambulance a pris le temps d’expliquer ce que j’avais besoin de savoir sur cette occlusion dépistée par l’électrocardiogramme, et l’angioplastie coronaireN10 qui s’ensuivrait en cas de confirmation. L’intervention a débuté dès mon arrivée à l’hôpital. Ici encore, j’ai observé avec admiration l’efficacité de l’équipe soignante qui travaillait très calmement dans une atmosphère conviviale. Je savais que toute erreur ou négligence pourrait avoir de graves conséquences, mais la situation était parfaitement maîtrisée, faisant presque oublier la haute technicité du soin.
Émerveillé aussi par le dispositif d’imagerie qui a permis d’identifier les artères fautives avant même que j’aie réalisé que l’injection d’iode dans le cœur avait été réalisée. Une artère bissectrice obstruée a donc été soignée grâce à la pose d’un stent actifN1. Opération totalement indolore, et récupération rapide dans les jours qui ont suivi.
⇪ Le bénéfice immédiat
En publiant ces détails, j’ai conscience du décalage entre mon témoignage et celui de nombreuses personnes terrassées par un infarctus du myocardeN11. La douleur aurait pu être très intense, augmentée de la panique causée par une sous-oxygénation (que je n’ai pas ressentie). Tout dépend, bien sûr, de la gravité et de l’emplacement des obstructions artérielles : le mécanisme en œuvre dans un infarctus rappelle celui, encore plus dramatique, d’un accident vasculaire cérébralN12.
J’ai eu la chance de bénéficier de soins immédiats pour une affection à haut risque bien qu’indolore. L’appel du SAMU s’est révélé une meilleure décision que le déplacement aux urgences de l’hôpital le plus proche qui n’a pas de service de cardiologie et encore moins d’angioplastie.
Mon cœur est en bonne santé, ce que les examens ont confirmé, bien qu’il ait été sollicité pendant quelques heures pour maintenir une plus forte pression sanguine. La troponineN13 était redescendue à 15 ng/l deux jours plus tard. Le rythme cardiaque est resté stable pendant la crise et l’intervention comme l’indique le compte-rendu : tension artérielle 135/70 mmHg, fréquence cardiaque 54 bpm à l’admission dans le service de cardiologie. Donc, visiblement, pas de nécrose du myocardeN14, ce qui a été confirmé ultérieurement.
Il subsistait des sténoses significatives de la première et deuxième diagonale, de l’artère interventriculaire antérieure moyenne, et une non-significative de l’artère interventriculaire antérieure proximale. Ce qui explique que mon souffle est resté limité en attendant la seconde intervention…
⇪ Les suites
(16/12/2016) La seconde intervention a eu lieu hier dans d’excellentes conditions, toujours avec la même équipe. Pose d’un deuxième stent actif en un point bien calculé (artère interventriculaire antérieure moyenne) qui devrait suffire à rétablir un fonctionnement normal.
(31/01/2017) Extrait d’un échange avec un cardiologue qui s’inquiétait de mon refus de prendre un béta-bloquant (voir ci-dessous) :
— Mon rythme cardiaque au repos étant inférieur à 60 bpm, le béta-bloquant est contre-indiqué.
— Comment pouvez-vous le savoir ?
— C’est sur la fiche de l’ANSMN15.
— Vous savez, ils écrivent n’importe quoi !
— Mais c’est aussi précisé sur la notice du médicament…
— Monsieur, je vais vous dire une chose : un BON patient doit suivre la prescription de son médecin et ne JAMAIS lire les notices des médicaments !
Voilà qui peut donner une idée de la manière dont de nombreux praticiens entendent le « consentement éclairé » — un des piliers du Code de la santé publique… Je passerai sur les nombreuses contrevérités débitées par la majorité de ceux que j’ai consultés dans ce contexte de soin. Dans ce domaine aussi, les médecins appliquent ce qu’ils ont appris vingt ans plus tôt sur les bancs de la faculté, ne lisent pas la presse scientifique et se satisfont des éléments de langage fournis par les labos pharmaceutiques — je les ai entendus répéter mot à mot les mêmes phrases. Il est scandaleux, pour le monde universitaire, que leurs patients se croient obligés de les appeler « docteur ».
(25/02/2017) J’ai eu par deux fois des échographies du cœur qui ont confirmé l’absence de nécrose et un fonctionnement normal. Cette semaine, le test de résistance à l’effortN4 a indiqué une consommation maximale d’oxygène (VO2maxN16) à 107 % de celle d’un individu moyen du même âge. J’ai encore un peu d’essoufflement quand je fournis un effort sans échauffement, mais pas de gêne par la suite. Cet essoufflement initial qui persiste les mois suivants malgré l’entraînement, me fait soupçonner que d’autres stents auraient été nécessaires.
La cardiologue du centre de réhabilitation cardiologique a vu rouge quand je lui ai confié que la hausse de mon taux de LDL‑C à 1.55 g/l était « soit sans intérêt soit une bonne nouvelle »… et que je refusais par conséquent sa prescription de statine. Ce taux est d’ailleurs redescendu à 1.39 g/l les mois suivants, sans régime ni traitement. Je lui ai laissé en souvenir de mon passage une bibliographie de publications sur le cholestérol — voir mon article Pourquoi diminuer le cholestérol ?… Un récit de mes visites dans ce centre figure dans l’article Réhabilitation cardiologique.
(27/10/2017) Dans le cadre de consultations médicales en Allemagne, j’ai bénéficié d’un examen sanguin mesurant les facteurs de risque les plus pertinents selon les études récentes : lipoprotéine (a) (Van der Valk et al., 2016N17), LDL oxydéN18, homocystéineN19 et fibrinogèneN20. Tous les taux mesurés sont dans la fourchette favorable. La protéine C‑réactiveN21 qui avait atteint en septembre le taux inquiétant de 18 mg/l est redescendue à 2.14 mg/l — voir mon article Protéine C-réactive : panique ! La ferritineN22 qui était à 537 ng/ml au mois de septembre est déjà descendue à 432 ng/ml, peut-être parce que j’ai pris de la curcumine + pipérine. Le médecin a procédé à des phlebotomies qui l’a ramené à 270 ng/ml fin novembre, tandis le taux de protéine C‑réactive est descendu à 0.63 mg/l.
(3/12/2017) Ma capacité d’oxygénation a un peu augmenté ces derniers mois, tout en restant insuffisante pendant le premier quart d’heure d’exposition à un effort en « cardio » (marche rapide etc.). J’ai donc passé une échographie de stress qui a renforcé la suspicion que la circulation dans les artères coronaires pourrait être insuffisante.
Le cardiologue a prescrit, comme je l’espérais, une nouvelle angiographie. Par contre, il avoue ne pas savoir en quoi consiste la co-enzyme Q10N23, alors qu’il prescrit des statines à tout va !
Extrait de notre conversation — il savait que j’étais documentaliste :
— Votre taux de HDL est un peu trop élevé. Toutes les études scientifiques ont montré qu’il faudrait le ramener à moins de 1 g/l.
— Ah ? Puisque toutes les études le disent, montrez-moi une seule étude qui l’ait prouvé !
— …
— Parce que ce seuil de 1 g/l relève d’une décision de consensus. Aucune étude ne le justifie [Ravnskov U et al., 2018N24]. Du reste, il a été réduit à 0.7 g/l avec pour seul résultat de faire vendre des statines !
— Monsieur, je suis votre médecin, vous êtes mon patient… Si vous mettez en doute ce que je dis… Je n’ai pas le temps de lire les publications scientifiques. Pour que je vous soigne, il faut qu’il y ait une relation de confiance entre nous.
Je n’ai pas pris le temps d’évoquer le contrat de soin ni de rappeler que, selon l’arrêt Mercier (1936), les soins médicaux doivent être conformes aux données acquises de la science. J’étais tenté de lui dire que je ne le consultais pas pour être soigné, uniquement pour son diagnostic, mais cela aurait pu mettre fin à notre échange. Je lui ai donc répondu :
— Je vous fais pleinement confiance chaque fois que vos propos sont en accord avec les données acquises de la science.
(9/12/2017) Nouvelle angiographie suivie, comme je l’espérais, de la pose de 2 stents supplémentaires. Ceux qui ont été posés l’an dernier fonctionnent bien. Le médecin, averti à la lecture de mon dossier que je refuse de prendre des statines, annonce fièrement avoir « vu mon cholestérol » ! J’ironise sur les progrès spectaculaires de son matériel d’imagerie… lui faisant reconnaître qu’il n’a fait que constater l’existence de sténoses en évaluant les rétrécissements des artères coronaires, et que la plaque d’athéroscléroseN25 contient d’autres matériaux que le cholestérol. Notamment de la fibrine et du calcium décelé en septembre lors d’une échographie des vaisseaux des membres inférieurs. Une longue période de carence en vitamine K2 pourrait y avoir contribué.
Le médecin, qui a bien vu que mon taux de LDL a nettement diminué depuis septembre, alors que je n’ai pas pris de statine, essaie de clore le débat en déclarant que « mon problème n’est pas le cholestérol » mais « l’inflammation ». Je suis ravi de croiser un médecin français qui commence à tenir compte des données scientifiques vingt ans après leur publication ! Il s’arrange toutefois pour me fourguer du Crestor® (rosuvastatine calcique) « à prendre un tout petit peu de temps en temps » (sic) pour « soigner l’inflammation » (resic). Je ne prends pas le temps de lui faire remarquer que miser sur l’effet pléiotropeN26 d’un médicament revient à prescrire du MediatorN27 pour diminuer l’appétit, on a vu comment ça pouvait se terminer… Mais il ne faisait que son devoir, ayant bénéficié le mois précédent d’un « avantage » de 614 € d’AstraZeneca, le fabricant du Crestor® — information issue de la base Transparence SantéN28.
Les anglophones peuvent écouter (ci-dessous) les commentaires de David Diamond au sujet du Crestor® (2017N29 36:28). L’étude JUPITERN30 qui a validé cette statine a par ailleurs fait l’objet d’une falsification démontrée dans mon article Statines et médicaments anticholestérol.
(31/12/2017) Depuis la troisième angioplastie, j’ai récupéré une pleine capacité respiratoire : aucun essoufflement en début d’effort. Je continue le traitement de médecine orthomoléculaireN31 qui m’a été prescrit en Allemagne.
(20/08/2018) J’ai intégré à mon entraînement un dosage adéquat d’exercice d’endurance suite à la lecture des ouvrages du Dr Philip Maffetone (2010N32 ; 2015N33) indiquant comment augmenter à tout âge la consommation maximale d’oxygène (VO2maxN16). La progression est mesurable au quotidien via le fonctionnement aréobie maximum (MAF) — voir mon article Exercice d'endurance.
(19/08/2021) J’ai probablement contracté la CoVID avec des symptômes en apparence bénins : 24 heures de fièvre suivis d’une douzaine d’heures de douleurs musculaires. Ce n’est bénin qu’en apparence, car graduellement j’ai senti mes jambes s’insensibiliser, en commençant par les pieds, avec occasionnellement des enflures ou des rougeurs.
J’ai soupçonné un problème circulatoire qui paraît confirmé par un taux anormal de D‑dimèresN34 (1.75 mg/l) — voir discussion (Futura Sciences, 2021N35). Il s’agirait dans mon cas de micro-thromboses, car les examens par échographie DopplerN36 des veines et artères des jambes ne signalent aucune anomalie. Ce problème a été signalé comme un effet indésirable de la vaccination anti-CoVID, mais, s’il est lié à une dégradation de l’endothéliumN37 vasculaire par la protéine spikeN38, il peut également survenir suite à une infection au SARS-Cov‑2 (Hanff TC et al., 2020N39).
(03/05/2022) Pas de dégradation notable de ma santé, sauf que ces derniers mois j’ai observé une diminution d’environ 5 % de la puissance développée dans le test MAF (sur vélo d’appartement). La pression systolique moyenne, sur des mesures biquotidiennes dans les mêmes conditions, était passé de 135 à 145 mmHg. Et toujours l’insensibilité dans les jambes.
J’ai donc consulté une cardiologue, qui a commencé par me faire la leçon sur la prise quotidienne d’aspirine, sourde au fait que je consomme déjà des enzymes fibrinolytiques — voir mon article Soigner ses artères — et que le cumul d’antiagrégants plaquettairesN40 est à éviter. Questionnée sur les effets indésirables de l’aspirine, elle a pudiquement évoqué de « petits saignements dans le cerveau » — ce que, chez moi, des gens malveillants appellent des « AVC » !
Elle s’est alarmée en mesurant une pression de 180 mmHg et un rythme cardiaque de 120 bpm, admettant qu’il pouvait s’agir du « syndrome de la blouse blanche »…
Nous avons eu, comme je m’y attendais, un vif échange au sujet du cholestérol et des statines, qui l’a nettement contrariée lorsque je lui ai demandé des références de données scientifiques à l’appui de ses affirmations. Elle a même dit qu’elle avait failli faire un infarctus tellement je l’avais énervée. 😀
Elle n’a pas écouté en entier ma description de l'exercice d'endurance au rythme cardiaque optimal, proche de 110 bpm dans mon cas. Traduite ainsi dans son rapport : « Depuis environ un an […] il limite ses activités à 110/mn »… Mais l’essentiel est que — grâce aux 120 bpm ? — elle m’a redirigé vers l’angiographie/angioplastie, objet principal de ma visite…
Nouvelle angiographie, donc, qui s’est conclue par la pose de deux stents. Diminution immédiate de la pression artérielle systolique, revenue à 135 mmHg dans une mesure continue de la pression artérielle (MAPA). Ordonnance identique à celle d’il y a quatre ans. Cette fois, je leur ai signalé que leur prescription de rosuvastatineN41 était hors AMM et le bêta-bloquant bisoprololN42 contre-indiqué puisque mon rythme cardiaque était déjà inférieur à 60 bpm (voir plus haut). J’ai d’ailleurs constaté qu’il réduisait à 47 bpm mon rythme cardiaque, ce qui pourrait avoir des conséquences fâcheuses…
L’hôpital a réalisé début juillet une scintigraphie myocardiqueN43 pour vérifier le fonctionnement d’artères qui n’avaient pas pu l’être lors de l’angiographie. Rien d’alarmant n’a été signalé dans le compte-rendu. L’échographie d’effort réalisée dans le cadre de cet examen n’a signalé aucune anomalie.
Un amélioration de mon volume maximal d’oxygène a été constatée progressivement (sur deux semaines) après cette intervention : absence d’essoufflement sur des trajets en forte pente. Le fait qu’elle ait été progressive, et que le confort respiratoire ne s’installe qu’après une dizaine de minutes de marche, m’incite à penser que c’est plus le résultat d’une meilleure production d’oxyde nitrique (NO) que de la pose des stents.
(15/11/2022) Pas de problème apparent au niveau cardiovasculaire, si ce n’est la persistance de l’insensibilité dans les jambes. Par contre, importante prise de poids (15 kilos) depuis l’été 2021, sans aucun changement de mon style de vie.
Ayant épuisé toutes les solutions « classiques » (chrononutrition plus stricte, diète cétogène, etc.), j’ai commencé à suivre un traitement pour la rééquilibration des microbiotes (approche Donatini) qui semble-t-il aurait augmenté la production d’oxyde nitrique. La question se pose de savoir s’il vaut mieux privilégier la production d’oxyde nitrique ou de CO2 — voir la discussion dans mon article Soigner ses artères.
Le soin des microbiotes inclut des précautions alimentaires : suppression des céréales et légumineuses riches en mycotoxines et lectines, blanchiment des légumes en début de cuisson, régime faible en glucides, hygiène dentaire et buccale très poussée, notamment avec des bains de bouche quotidiens à l’eau oxygénée (diluée à moitié). Ainsi que la consommation de poudres de mycéliums sélectionnés au vu des tests de gaz respiratoires. Ajouter à cela de la berbérine, de la vitamine C, de la quercétine et du zinc pour contrecarrer un effet prolongé présumé de l’infection CoVID survenue en été 2021 (Önal H et al., 2021N44).
(15/12/2023) Après un an d’un traitement des microbiotes, élimination des deux tiers du surpoids, mais surtout une régulation du transit digestif et du sommeil. Il m’est impossible de confirmer la pertinence et la précision des tests de gaz respiratoires, dans la mesure où leurs résultats n’avaient aucune incidence sur le traitement suivi, sauf la consommation de mycéliums qui n’a pas été validée par des tests cliniques. Ma santé a continué à s’améliorer alors que j’avais cessé, pendant six mois, de prendre ces poudres. Les autres compléments alimentaires (berbérine, quercétine, etc.) font partie du bagage habituel de traitement des suites de CoVID-19, donc sans lien avec la méthode Donatini. De cette méthode je retiens toutefois l’intérêt primordial de l’hygiène buccale — voir son livre.
Mes jambes sont toujours insensibles et le taux de ferritineN22 élevé (388 ng/ml). Les D‑dimères ont diminué mais restent dans une marge haute (0.89 mg/l). Soudain, ma capacité respiratoire a fortement diminué : je suis essoufflé au moindre effort soutenu. Je prends donc rendez-vous chez un (nouveau) cardiologue.
(8/2/2024) Le cardiologue — très chaleureux et respectueux de mes choix de soins, bien qu’ils soient en désaccord avec ses recommandations — a immédiatement décelé un problème avec les artères coronaires, confirmé par une scintigraphie myographique après effort. J’ai donc été hospitalisé pour une angiographieN45 qui a révélé une sténoseN46 des artères coronaires, notamment au niveau des deux stents posés en mai 2022. Pas de pose de nouveaux stents, mais « nettoyage » des obstructions.
Ordonnance au départ de la clinique : Liptruzet™ (mélange ézétimibeN47 10 mg et atorvastatineN48 80 mg) — voir mon article Statines et médicaments anticholestérol ! Ainsi qu’un mélange de PlavixN49 et d’aspirine que j’ai remplacé par du Plavix seul afin de remplacer l’aspirine par du policosanolN50 — voir mon article Soigner ses artères.
La concomitance de cet incident cardiovasculaire avec la persistance de l’insensibilité das jambes m’oriente sur la piste d’une endothéliopathieN51 causée par l’infection au SARS-CoV‑2. L’hypothèse thrombogénique — voir mon article — expliquerait que la coagulation des microcaillots et l’inflammation de l’endothéliumN37 ont abouti à la formation de plaque d’athérosclérose et à l’obstruction subséquente d’artères coronaires.
De nombreux articles font état de l’expérience clinique pour le traitement des suites de l’infection au SARS-CoV‑2 et/ou de la vaccination, notamment de la toxicité de la protéine spikeN38, en proposant des traitements appropriés, par exemple les recommandations de Nicolas Hulscher N et al. (2023N52) — voir mon article.
J’ai donc recommencé à prendre des enzymes fibrinolytiques : Horvi C‑300 prescrite en Allemagne et lumbrokinaseN53, en plus du nattōN54, ainsi que de la N‑acétylcystéineN55 (Rajewska-Tabor J et al., 2013N56 ; Murae M et al., 2022N57) et de la carnosineN58 pour le soin de l’endothélium.
Pour finir, des des bains de pieds chauds tous les deux jours, une vingtaine de minutes dans une eau additionnée de bicarbonate de soude, qui devraient augmenter la production de CO2.
(4/3/2024) Amélioration progressive mais régulière de ma capacité pulmonaire. Les seuls changements qui pourraient l’expliquer étaient la reprise des séances d’exercice (cardio et haute intensité) et la consommation d’enzymes fibrinolytiques. Mais le fait que j’aille mieux, et que le cardiologue ait eu confirmation de cette amélioration à l’examen clinique, a mis fin à toute discussion des causes. Il a simplement pris acte du remplacement de l’aspirine par du policosanolN50, après que je lui aie fourni des justificatifs (Sanchez-Lopez J et al., 2018N59 ; Xu K et al., 2016N60), ainsi que de mon refus de baisser le LDL‑C jusqu’à 0.5 g/l, comme suggéré par « toutes les sociétés de cardiologie » (sic). Prochain rendez-vous de cardiologie dans un an…
Seule prescription : le Plavix™ que je pendrai quotidiennement avec le policosanol. Pas de test VASPN61 pour détecter une résistance éventuelle au Plavix (de Lorgeril M, 2022N62 p. 167) — je ne l’ai pas suggéré.
J’avais apporté une pile de publications en vue d’un exposé qui nous aurait pris quelques dizaines de minutes, alors que d’autres patients « qui ne vont pas mieux » étaient en salle d’attente. Je n’ai eu que le temps de signaler que le taux de LDL‑C n’est autre qu’un artefact numérique : son calcul selon la formule de Friedewald explique son augmentation depuis un mois (de 1.18 à 1.55 g/l) alors que le taux de triglycérides a chuté des deux tiers. C’est cette chute (bénéfique) qui aurait été intéressante à examiner, et non l’objectif de « 0.5 g/l » dicté par les industriels sans la moindre justification scientifique. La cardiologie, en France, fait partie de ces médecines qui soignent [certains] chiffres, et non des patients !
L’explication d’une progression de l’athérosclérose liée à une endothéliopathie provoquée par l’infection CoVID (Goshua, G et al., 2020N63) n’a pas été abordée. Elle aurait pris beaucoup de temps, impliquant un examen de l’hypothèse thrombogénique en remplacement de celle du « cholestérol » à laquelle ce praticien est visiblement accroché. Le taux de NT-proBNPN64, passé de 163 à 395 pg/ml en moins d’un an, est estimé « normal pour mon âge » en l’absence de dysfonctionnement cardiaque, ainsi que les D‑dimèresN34 à 0.96 mg/l…
J’ai mentionné la hausse inquiétante de la ferritine (de 388 à 506 ng/ml) pour entendre dire, quand j’insistais pour une phlébotomieN65 , qu’en tant que cardiologue cela ne le concernait pas : pas de trace d’inflammation avec une protéine C‑réactiveN21 à 1 mg/l et un fibrinogèneN20 à 2.7 g/l. Par crainte que cet excès de ferritine puisse exercer une incidence néfaste sur le glycocalyxN66, j’ai donc recommencé une supplémentation en curcumine + pipérine. Ce traitement avait fait descendre en un mois mon taux de ferritine de 537 à 432 ng/ml (à l’automne 2017). Je reprends aussi de la zéolitheN67 pour cette même raison. Mais j’ai pris rendez-vous avec un hématologue qui pourrait prescrire des phlébotomies.
Le taux de lipoprotéine (a) est de 10 nmol/l alors qu’il était de 17.8 nmol/l en octobre 2017, valeurs toutes deux inférieures au seuil de 75 nmol/l. Le taux de LDL oxydéN18 (test ELISA – Mercodia) est de 79 U/l, que je ne sais pas comparer aux 45.2 ng/ml mesurés en 2017. Selon le document fourni par Mercodia (page 11), il serait proche de la limite supérieure de la distribution statistique moyenne de cette valeur. Le taux de triglycérides est passé de 1.70 à 0.52 g/l en moins d’un mois, mais ça n’a pas intéressé mon cardiologue qui n’a vu que la pseudo augmentation du LDL‑C par un effet mécanique de la formule de Friedewald !
Pour l’insensibilité des jambes, l’hypothèse d’une endothéliopathie ayant été écartée, je devrai faire, début mai, un électromyogrammeN68 (neurographie sensitive). Mais cette insensibilité diminue un peu chaque jour.
(8/4/2024) L’hématologue n’est pas inquiet au sujet du taux de ferritine affiché à 506 ng/ml deux mois plus tôt. En effet, je n’ai aucun indicateur d’inflammation ni symptôme associé à une hyperferritinémie. Il m’explique le mécanisme physiologique dont j’avais lu la description dans un article de Naim Mahroum et al. (2022N69) — voir mon article Chrononutrition - mon expérience. La phlébotomie n’est pas indiquée dans ce cas, par contre il faudra suivre quelques paramètres tous les 3 mois. Il approuve toutefois ma consommation de chélateursN70 « naturels » du fer : curcumine et zéolithe.
⇪ Quelques réserves
Comme suggéré par le parcours que je viens de décrire, je ne suis pas du tout convaincu de la pertinence des traitements médicamenteux prescrits pour éviter une récidive. J’ai eu l’occasion de constater en obstétrique (dans les associations d’usagers) que les professionnels de santé sont plus attentifs au risque juridique qu’au risque médical : un patient pourrait avoir gain de cause pour un défaut de prescription, alors qu’un abus de prescription ou d’intervention ne sera pas sanctionné, même s’il a pu induire des effets indésirables — preuve toujours difficile à établir.
Ma principale réserve concerne la prescription systématique de statines, sans consentement éclairé du patient, dès sa première hospitalisation. Ce sujet a longtemps fait l’objet de controverses dans le milieu de la recherche. Bien que le débat soit clos pour les chercheurs indépendants, la croyance reste dominante — voir mon article Pourquoi diminuer le cholestérol ? — que les accidents vasculaires auraient pour cause principale un taux élevé de « mauvais cholestérol » — les lipoprotéines de basse densitéN71 (LDL) et les triglycéridesN72. Or, dans mon cas, à la première hospitalisation les LDL‑C étaient à 1.13 g/l (< 1.6) et les HDL à 0.42 g/l (> 0.4) pour un taux de triglycérides de 0.79 g/l (< 1.5). Malgré cela, j’ai découvert une statine « à titre préventif » dans mon cocktail de médicaments ! Plus grave, de l’atorvastatineN48 qui n’a pas d’indication validée en prévention secondaire (HAS 2010N73 p. 5) et présente le plus haut risque d’induction d’un diabète de type 2N74, comme signalé, entre autres, par Henna Cederberg et al. (2015N75).
Il est vrai qu’à ma sortie, l’atorvastatine avait été remplacée par de la pravastatineN76 qui minimise ce risque. Mais cette prescription, si elle avait été justifiée, aurait dû être complétée par celle d’ubiquinolN77 pour éviter une chute dramatique du taux de coenzyme Q10N23 qui affecte la santé cardiaqueN78 — voir mon article Compléments alimentaires. Quand j’ai demandé un dosage de coenzyme Q10 dans mon bilan sanguin, la cardiologue a tenté de m’en dissuader avec cet argument imparable : « Ce n’est pas remboursé ! »
L’insistance de tous les cardiologues sur la prescription de statines m’avait incité à entreprendre une recherche documentaire, pendant plusieurs mois, avec pour résultat l’article Statines et médicaments anticholestérol.
Dans un entretien sur Arte (2017N79), Dominique Dupagne explique qu’en prévention secondaire (après un accident cardiovasculaire) il confirmerait la prescription de statines, mais sans mesurer le cholestérol, puisque leur effet protecteur n’a rien à voir avec la baisse du taux de LDL — leur effet principal. C’est ce qu’on appelle un effet pléiotrope du médicament. Le positionnement de Dupagne concorde avec celui de l’American Heart Association : « […] il n’y a aucune preuve pour soutenir qu’une valeur de cible est la meilleure » (2013N80).
On attribue aux statines un effet anti-inflammatoire, invoquant une explication du mécanisme de l’athérosclérose qui n’a rien à voir avec le cholestérol (voir Miller DW, 2015N81 p. 55). C’est ce qui m’a été proposé fin 2017 par le médecin qui connaissait mon refus des statines : « Dans votre cas, le problème n’est pas le cholestérol, mais l’inflammation. Je vous prescris donc du Crestor® [rosuvastatineN41] pour son effet anti-inflammatoire. » J’ai failli m’étrangler car la rosuvastatine n’a pas reçu d’autorisation de mise sur le marché (AMM) en prévention secondaire (HAS 2010N73 p. 5) ! Une amélioration de l’hygiène de vie, associée si nécessaire à d’autres traitements sans les effets indésirables des statines, exerce bien plus efficacement un effet anti-inflammatoire — voir mon article Soigner ses artères.
En réalité, prescrire une statine en prévention secondaire minimise le risque juridiqueN82 pour un cardiologue ou un médecin généraliste, à défaut de diminuer le risque médical. En effet, les études (en expérimentation animale) qui mettent en exergue des effets marginaux de protection des statines ont omis d’en mesurer l’incidence sur l’espérance de vie des patients, ce qui était le résultat attendu en matière de protection. Il faudrait aussi rappeler à certains praticiens que, selon l’article 39 du Code de déontologie médicaleN83, « les médecins ne peuvent proposer aux malades ou à leur entourage comme salutaire ou sans danger un remède ou un procédé illusoire ou insuffisamment éprouvé. »
L’utilisation à large échelle d’un médicament détourné de son utilisation initiale pour ses seuls effets pléiotropes a dramatiquement montré ses limites dans l’affaire du MediatorN27. On peut s’attendre, au niveau d’utilisation des statines qui touchait (en 2018) plus de 10 % des Français, à un scandale sanitaire d’une ampleur bien plus considérable.
Autre réserve concernant la prescription systématique d’un bêta-bloquant (bisoprololN42) (voir ci-dessus, 31/01/2017 et 03/05/2022) avec un rythme cardiaque au repos inférieur à 60 bpm. Encore une contre-indication, selon la fiche de l’ANSMN15, car mon rythme au repos était proche de 52 bpm. Il n’y a d’ailleurs aucun avantage, en termes d’espérance de vie, à prescrire des bêta-bloquants en l’absence d’insuffisance cardiaque (Dondo B et al., 2017N84).
Enfin, un inhibiteur de la pompe à protons (IPPN85) supposé protéger contre une hémorragie digestive parfois induite par la consommation d’aspirine faisait aussi partie de la prescription. La moindre précaution serait de vérifier en premier l’existence de cette gêne, car ces médicaments ont d’importants effets secondaires (Xie Y et al., 2017N86). Le Journal International de Médecine a écrit à ce sujet (Les IPP, moins innocents qu’il n’y paraît, N87) :
Les résultats de cette étude, montrant une augmentation du risque de décès chez les utilisateurs et particulièrement ceux sans pathologie gastro-intestinale et traités au long cours, devraient encourager la pharmacovigilance et inciter les praticiens à réévaluer chaque prescription en fonction de l’indication.
Un article exposant le danger d’une prescription au long cours d’IPP a été publié par Dr Vincent Reliquet (2018N88). Entre autres, un suivi de 73 000 patients de plus de 75 ans a mesuré que le risque de démence était augmenté de 44 % après 4 mois de traitement par IPP.
⇪ La prévention
On peut épiloguer sur les causes de maladie coronarienneN89. Sauf l’obésité qui a été mon lot pendant plusieurs décennies, aucun des facteurs de risque conventionnels n’est vérifié dans mon cas : tabagisme, hypertension artérielleN90, diabète de type 2N74, dyslipidémie. Le facteur inscrit dans mon dossier était « l’hérédité » mais cette explication « par défaut » m’a fait sourire… L’exposition à une atmosphère riche en particules fines pendant douze années dans une ville très polluée (New Delhi) a pu contribuer à l’inflammation systémique chroniqueN91.
Je paie surtout le prix de trois décennies de quasi-sédentarité et de nutrition sans discernement, dans une mouvance végétarienne (quasi végétalienne) entraînant une consommation excessive de glucides et une carence en vitamine K2 qui a pu contribuer à une calcification des artères.
Pour ce qui concerne l’hypertensionN90, mes paramètres étaient dans le vert selon les recommandations de l’American Medical AssociationN92. Les mesures ponctuelles de la pression artérielle, chez le médecin ou chez soi, sont d’aucune fiabilité — sauf bien sûr en cas de pression systolique exceptionnellement haute. En médecine de précisionN93, le risque de maladie cardiovasculaire associé à de « l’hypertension » devrait être évalué par une mesure ambulatoire (MAPA ou enregistrement Holter) sur 24 heures faisant apparaître la différence de pression (systolique) en moyenne à l’état de veille et pendant le sommeil : si cette pression de diminue pas dans la période nocturne (profil de dipper), ce risque est à envisager (De Lorgeril M, 2022N62 p. 67). La MAPA permet ainsi — c’est un point crucial — d’évaluer le système nerveux autonome (SNA) (page 29).
Par contre, au niveau vasculaire, la plaque d’athéroscléroseN25 ne se résorbe pas par magie au bout de quelques années de vie saine. Soit les artères sont encore assez souples pour se dilater et compenser la sténose, soit la circulation devient déficiente et les ennuis commencent. Enfin, j’ai mentionné dans l’article Entraînement fractionné de haute intensité – pratique que ma pratique de sprint selon le protocole Tabata aurait pu contribuer à détacher un fragment de plaque d’athérosclérose.
J’insiste une nouvelle fois sur l’importance d’un suivi cardiologique régulier pour la pratique sportive lorsqu’on a dépassé un « certain âge » — à chacun de décider lequel. Il faut signaler au cardiologue qu’on pratique « du sport » pour qu’il mette en œuvre une procédure adaptée aux conditions de cette pratique en signalant la zone dangereuse. Déterminer, par exemple, le rythme cardiaque qu’on peut viser en toute sécurité dans les exercices de « cardio » — voir les recommandations de Phil Maffetone dans mon article Exercice d'endurance.
Il reste à espérer un transfert de compétences d’une médecine du sport qui s’intéresse aux performances d’athlètes, naturellement moins exposés aux pathologies, vers une médecine préventive qui améliorera la longévité dans une population vieillissante, peu incitée à l’exercice, et mal informée sur la nutrition. Comme l’écrit Michel de Lorgeril dans Prévenir l’infarctus et l’accident vasculaire cérébral (2011N94) :
Les cardiologues sont rarement très disponibles. Quand ils sont aux urgences en train de déboucher des artères — ce service est généralement offert 24 heures sur 24 — ils ne sont pas en train d’étudier la nutrition préventive. On ne peut pas demander à des médecins astreints à une cardiologie de l’urgence, souvent acrobatique, d’être aussi des adeptes de la médecine antistress ou de la diète méditerranéenne. Ils peuvent sympathiser avec ces concepts, ils ne peuvent en être des bons pratiquants.
[…] De plus en plus de médecins et cardiologues ont compris l’importance de la prévention. Malheureusement, ils en ont souvent une vision médicamenteuse, influencée par l’industrie pharamaceutique.
⇪ Note d’ambiance
Les réseaux sociaux et les blogs sont saturés de témoignages négatifs sur les soins dans les hôpitaux. J’en ai lu et partagé des centaines dans les associations d’usagers de la périnatalité. La plupart des échanges dénoncent des dysfonctionnements du système de santé, des erreurs médicales, ou des manquements à la déontologie, aujourd’hui de plus en plus pointés du doigt comme autant de « violences ». C’est pourquoi j’estime utile la publication d’un récit qui témoigne qu’un personnel qualifié peut faire du travail efficace, s’il est bien outillé et dans son domaine de compétence.
Dans les situations d’urgence, ces qualités sont indubitablement mises en exergue : l’actualité télévisée diffuse chaque jour des images de la prise en charge exemplaire de victimes de calamités naturelles ou d’attentats. Par contre, dans le quotidien ordinaire, les défauts du système ressurgissent. Il faut faire avec… Le plus gênant, à ce que j’ai vu, est l’absence d’information des patients sur les médicaments qui leur sont administrés. On en obtient la liste sous la dictée, mais il faut la demander et aller vérifier soi-même les informations sur des contre-indications. La pratique du consentement éclairé tel que décrit en France dans le Code de la Santé PubliqueN95 impliquerait — hors situation d’urgence — un débat entre patient et médecin sur la balance bénéfice-risqueN96 de tout traitement.
Dans le service où j’ai été soigné en coronaropathie dans une situation d’urgence, les médecins ont fait preuve d’attention et de capacité à communiquer, certains prenant même parfois l’initiative d’exposer et expliquer leurs observations. C’est aux patients qu’il appartient d’encourager une telle ouverture d’esprit.
⇪ ▷ Liens
🔵 Notes pour la version papier :
- Les identifiants de liens permettent d’atteindre facilement les pages web auxquelles ils font référence.
- Pour visiter « 0bim », entrer dans un navigateur l’adresse « https://leti.lt/0bim ».
- On peut aussi consulter le serveur de liens https://leti.lt/liens et la liste des pages cibles https://leti.lt/liste.
- N1 · eb7u · Stent – Wikipedia
- N2 · xrt5 · Occlusion totale chronique d’une artère coronaire – Wikipedia
- N3 · v2hy · Paresthésie – Wikipedia
- N4 · se8i · Épreuve d’effort – Wikipedia
- N5 · 1wh5 · Désaturation en oxygène – Wikipedia
- N6 · zf2y · Service d’aide médicale urgente – Wikipedia
- N7 · 3soi · Service mobile d’urgence et de réanimation – Wikipedia
- N8 · df2s · What Is Percutaneous Coronary Intervention ?
- N9 · ns68 · Vidéo “Coronaires : retrouvez la lumière”
- N10 · 55c4 · Angioplastie coronaire – Wikipedia
- N11 · 5m77 · Infarctus du myocarde – Wikipedia
- N12 · jrzg · Accident vasculaire cérébral – AVC – Wikipedia
- N13 · lyza · Troponine – Wikipedia
- N14 · kj3y · Myocarde – Wikipedia
- N15 · e5ni · Bisoprolol – Notice de l’ANSM
- N16 · 71uu · Consommation maximale d’oxygène (VO2max) – Wikipedia
- N17 · b6pw · van der Valk, FM et al. (2016). Oxidized Phospholipids on Lipoprotein(a) Elicit Arterial Wall Inflammation and an Inflammatory Monocyte Response in Humans. Circulation, 134, 8 : 611–624.
- N18 · l9nz · Oxidized Low-Density Lipoprotein
- N19 · zby3 · Homocystéine – Wikipedia
- N20 · n9kt · Fibrinogène – Wikipedia
- N21 · c9jw · Protéine C réactive – CRP – Wikipedia
- N22 · 656j · Ferritine – Wikipedia
- N23 · uy2s · Coenzyme Q10 – Wikipedia
- N24 · jo92 · Ravnskov, U et al. (2018). LDL‑C does not cause cardiovascular disease : a comprehensive review of the current literature. Expert Review of Clinical Pharmacology, 11, 10 : 959–970.
- N25 · mnd6 · Athérome ou athérosclérose – Wikipedia
- N26 · u47r · Pleiotropy (drugs) – Wikipedia
- N27 · 4kqg · Affaire du Mediator – Wikipedia
- N28 · 5wge · Transparence-Santé. Base de données publique des liens d’intérêts avec les acteurs du secteur de la santé (France).
- N29 · th45 · Video “An Update on Demonization and Deception in Research on Saturated Fat” – David Diamond
- N30 · ck62 · JUPITER trial – Wikipedia
- N31 · t7ns · Médecine orthomoléculaire – Wikipedia
- N32 · h81t · The Big Book of Endurance Training and Racing (Philip Maffetone & Mark Allen, 2010). Skyhorse Publishing.
- N33 · yys4 · Maffetone, P (2015). The Endurance Handbook : How to Achieve Athletic Potential, Stay Healthy, and Get the Most Out of Your Body. Skyhorse Publishing.
- N34 · bcx8 · D‑dimère – Wikipedia
- N35 · uga7 · Micro-thromboses et dosage des D‑dimères ; Dr Charles Hoffe – forum FUTURA
- N36 · t9th · Échographie Doppler – Wikipedia
- N37 · pgyc · Endothélium – Wikipedia
- N38 · aks1 · Spike protein
- N39 · v6lg · Hanff, TC et al. (2020). Thrombosis in COVID-19. Am J Hematol. 95, 12 : 1578–1589.
- N40 · 0vhz · Antiagrégant plaquettaire – Wikipedia
- N41 · ax0h · Rosuvastatine – Wikipedia
- N42 · kvmh · Bisoprolol – Wikipedia
- N43 · n6zc · Scintigraphie myocardique – Wikipedia
- N44 · xmk6 · Önal H et al. (2021). Treatment of COVID-19 patients with quercetin : a prospective, single center, randomized, controlled trial. Turk J Biol. 45, 4 : 518–529.
- N45 · ty6z · Angiographie – Wikipedia
- N46 · oq6b · Sténose – Wikipedia
- N47 · cthb · Ézétimibe – Wikipedia
- N48 · 9smu · Atorvastatine – Wikipedia
- N49 · k5jj · Clopidogrel – Wikipedia
- N50 · b8zp · Policosanol – Wikipedia
- N51 · gn2z · Endothelial dysfunction – Wikipedia
- N52 · b69z · Hulscher, N et al. (2023). Clinical Approach to Post-acute Sequelae After COVID-19 Infection and Vaccination. Cureus 15, 11 : e49204.
- N53 · 9z1l · Lumbrokinase – Wikipedia
- N54 · r2oy · Nattō – Wikipedia
- N55 · o1m7 · Gonzalez Delacour, C (2022). N‑acétylcystéine (NAC) : bienfaits et posologie. Site DoctoNat.
- N56 · e8oo · Rajewska-Tabor, J et al. (2013). Protective role of N‑acetylcysteine and Sulodexide on endothelial cells exposed on patients’ serum after SARS-CoV‑2 infection. Front Cell Infect Microbiol. 13 : 1268016.
- N57 · t55f · Murae, M et al. (2022). The function of SARS-CoV‑2 spike protein is impaired by disulfide-bond disruption with mutation at cysteine-488 and by thiol-reactive N‑acetyl-cysteine and glutathione. Biochemical and Biophysical Research Communications 597 : 30–36.
- N58 · ij8n · Carnosine – Wikipedia
- N59 · hmn2 · Sanchez-Lopez, J et al. (2018). Effects of policosanol in the functional recovery of non-cardioembolic ischemic stroke hypertensive patients. Rev Neurol. 67, 9 : 331–338.
- N60 · x6sa · Xu, K et al. (2016). Safety and efficacy of policosanol in patients with high on-treatment platelet reactivity after drug-eluting stent implantation : two-year follow-up results. Cardiovasc Ther. 34, 5 : 337–342.
- N61 · n4k5 · Vasodilator-Stimulated Phosphoprotein (VASP) Phosphorylation assay
- N62 · rm72 · de Lorgeril, M (2022). Comment échapper à l’infarctus et l’AVC. Thierry Souccar.
- N63 · b08t · Goshua, G et al. (June 2020). Endotheliopathy in COVID-19-associated coagulopathy : evidence from a single-centre, cross-sectional study. Lancet Haematol. 7, 8 : e575-e582.
- N64 · edq2 · N‑terminal prohormone of brain natriuretic peptide (NT-proBNP) – Wikipedia
- N65 · bs4s · Phlébotomie – Wikipedia
- N66 · sei1 · Glycocalyx – Wikipedia
- N67 · 6qdj · Zéolithe – Wikipedia
- N68 · u6se · Électromyographie – Wikipedia
- N69 · yo5u · Mahroum, N et al. (2022). Ferritin – from iron, through inflammation and autoimmunity, to COVID-19. J Autoimmun. 126 : 102778.
- N70 · zkvk · Chélation – Wikipedia
- N71 · sulv · Lipoprotéine de basse densité – LDL – Wikipedia
- N72 · 1edl · Triglycéride – Wikipedia
- N73 · 9seg · Haute Autorité de Santé (2010). Efficacité et efficience des hypolipémiants — Une analyse centrée sur les statines. Document PDF.
- N74 · a3u9 · Diabète de type 2 – Wikipedia
- N75 · vod1 · Cederberg, H et al. (2015). Increased risk of diabetes with statin treatment is associated with impaired insulin sensitivity and insulin secretion : a 6 year follow-up study of the METSIM cohort. Diabetologia, 58 : 1109.
- N76 · a5km · Pravastatine – Wikipedia
- N77 · op3l · Ubiquinol – Wikipedia
- N78 · 7zo8 · Effects of coenzyme Q10 supplementation (300 mg/day) on antioxidation and anti-inflammation in coronary artery disease patients during statins therapy : a randomized, placebo-controlled trial
- N79 · xqdz · Aubry, E (2017). Cholestérol : entretien avec Dominique Dupagne. Vidéo, Arte, le 28/11/2017.
- N80 · 3jl7 · American Heart Association (2013). Doctor discussion is key for cholesterol treatment.
- N81 · rlre · Miller, DW (2015). Fallacies in Modern Medicine : Statins and the Cholesterol-Heart Hypothesis. Journal of American Physicians and Surgeons, 20, 2 : 54–56.
- N82 · s9d5 · Risque juridique – Wikipedia
- N83 · x3kx · Code de déontologie médicale – France
- N84 · a7mb · Dondo B et al. (2017). β‑Blockers and Mortality After Acute Myocardial Infarction in Patients Without Heart Failure or Ventricular Dysfunction
- N85 · jc8g · Inhibiteur de la pompe à protons – Wikipedia
- N86 · gqq4 · Xie Y et al. (2017). Risk of death among users of Proton Pump Inhibitors : a longitudinal observational cohort study of United States veterans
- N87 · vd4e · Les IPP, moins innocents qu’il n’y paraît
- N88 · k2vz · IPP au long cours, la prescription de tous les dangers
- N89 · vet3 · Maladie coronarienne – Wikipedia
- N90 · e23c · Hypertension artérielle – Wikipedia
- N91 · kqvd · L’inflammation de bas grade ou inflammation systémique
- N92 · 7pu9 · 2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults – Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8)
- N93 · x7by · Médecine personnalisée – Wikipedia
- N94 · ad6o · de Lorgeril, M (2011). Prévenir l’infarctus et l’accident vasculaire cérébral. Thierry Souccar.
- N95 · 422x · Code de la santé publique – article L‑1111–4
- N96 · km36 · Balance bénéfice-risque – Wikipedia
Cet article contient 7456 mots.
Autrement dit 48027 signes.
Article créé le 27/11/2016 - modifié le 13/04/2024 à 15h26




 7001
7001